一、微循环机制
微循环障碍是大多数休克发生的共同基础。
微循环(microcirculation):是指微动脉与微静脉之间的微血管内的血液循环,是血液与组织进行物质交换的基本结构和最小功能单位。
微血管包括:7个单位、3条通路、2个闸门
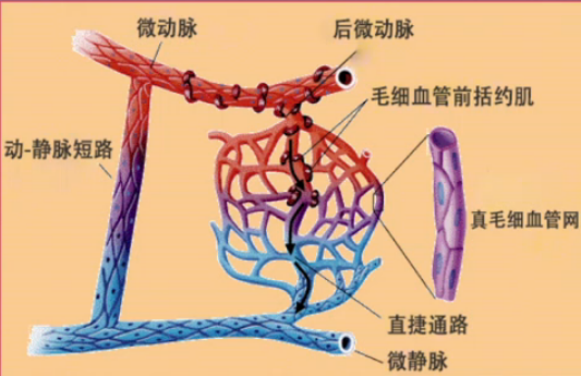
7个单位:
微动脉、后微动脉、毛细血管前括约肌、真毛细血管、直捷通路、动静脉短路和微静脉
3条通路:
(1)真毛细血管网(迂回通路或营养通路)
主要进行血液和组织细胞的物质交换,血流速度较慢, 易受神经-体液因素影响。
(2)直捷通路
主要起加速血液回流、调节血压的作用,很少参与物质交换.
(3)动-静脉短路(动-静脉吻合支)
通常情况下基本不开放或仅有少量交替开放,但在某些情况下(如感染性休克早期)大量开放后,血液会绕过微循环而通过阻力较小的动-静脉短路直接回流到微静脉。造成微循环灌流不足甚至严重障碍。
2个闸门:
微循环的总闸门是微动脉,分闸门是毛细血管前括约肌
微循环的调节
微循环主要受神经体液的调节。
交感神经支配微动脉、后微动脉和微静脉平滑肌,兴奋时通过α-肾上腺能受体使血管收缩,血流减少。
全身性体液因子如儿茶酚胺、血管紧张素II、血管加压素、血栓素A2(TXA2)和内皮素(ET)等可使微血管收缩;
而局部血管活性物质如组胺、激肽、腺苷、PGI2、内啡肽、TNP和一氧化氮(NO)等则引起血管舒张;
乳酸等酸性产物的堆积则可降低血管平滑肌对缩血管物质的反应性,而导致血管扩张。
生理情况下,全身血管收缩物质浓度很少发生变化,微循环的舒缩活动及血液灌流主要由局部产生的舒血管物质进行反馈调节,以保证毛细血管前括约肌节律性的收缩与舒张和毛细血管的交替开放,调节微循环的灌流量。
当毛细血管前括约肌和后微动脉收缩时,微循环缺血缺氧,局部代谢产物及扩血管的活性物质增多,后者降低血管平滑肌对缩血管物质的反应性,使毛细血管前括约肌和后微动脉扩张,微循环灌流量增多。在冲走或稀释这些扩血管物质后,血管平滑肌又恢复对缩血管物质的反应性,使微血管再次收缩。
以失血性休克为例,将休克病程分为三期:微循环缺血期、微循环淤血期、微循环衰竭期
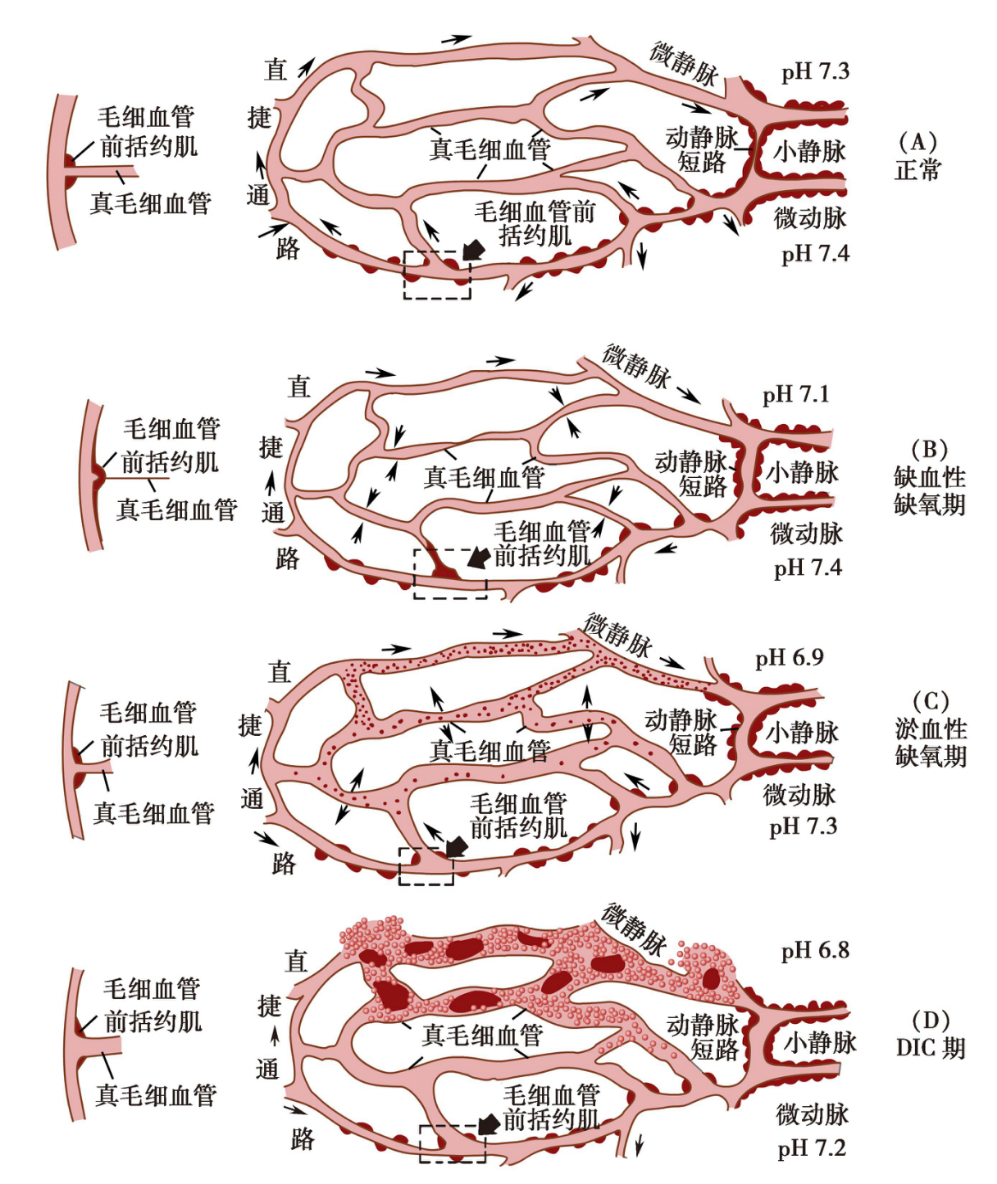
1. 微循环缺血期
(1)微循环变化特点
微循环缺血期为休克早期,在临床上属于休克代偿期( compensatory stage)。
此期微循环血液灌流减少,组织缺血缺氧,故又称缺血性缺氧期。
这是因为全身小血管,包括小动脉、微动脉、后微动脉、毛细血管前括约肌和微静脉、小静脉都发生收缩痉挛,口径明显变小,尤其是毛细血管前阻力血管收缩更明显,前阻力增加,大量真毛细血管网关闭,微循环内血液流速减慢,轴流消失,血细胞出现齿轮状运动。
因开放的毛细血管数减少,血流主要通过直捷通路或动静脉短路回流,组织灌流明显减少。
所以,此期微循环灌流特点是:少灌少流灌少于流,组织呈缺血缺氧状态。
(2)微循环变化机制
此期微循环变化的主要机制是有效循环血量减少使微循环血液灌流减少,以及交感-肾上腺髓质系统强烈兴奋和缩血管物质增多进一步加重微循环的缺血缺氧。
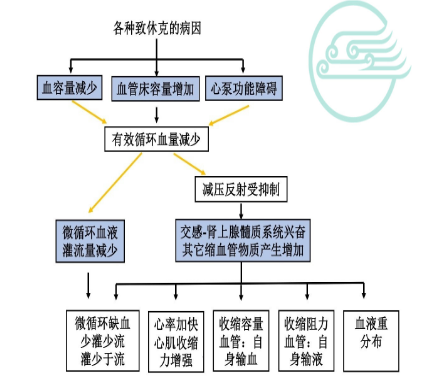
1)交感神经兴奋:当血容量急剧减少、疼痛、内毒素等各种致休克病因作用于机体时,机体最早最快的反应是交感-肾上腺髓质系统兴奋,使儿茶酚胺( CA)大量释放入血。
儿茶酚胺与α受体结合引起皮肤、腹腔内脏、肾小血管收缩,外周阻力升高,组织器官血液灌流减少。
儿茶酚胺与动静脉短路处的β结合,引起动静脉短路开放,增加回心血量。
2)其他缩血管因子释放:如血管紧张素II (AngII );血管升压素( vasopressin , VP),又称抗利尿激素( ADH);血栓素A2( thromboxane A2 ,TXA2 );内皮素(endothelin,ET);白三烯类(LTs)物质。
(3)微循环变化的代偿意义
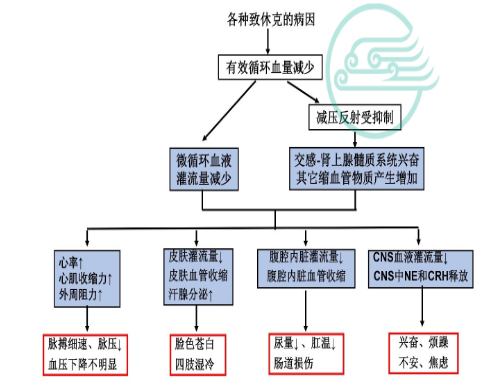
休克早期交感神 经强烈兴奋及缩血管物质的大量释放,既可引起皮肤、腹腔内脏及肾脏等许多器官缺血缺氧,也具有重要的代偿意义。
1)有助于动脉血压的维持
回心血量增加:自身输血、自身输液
心排血量增加:心率加快、心肌收缩力增强
外周阻力增高:小动脉收缩
2)有助于心脑血液供应
(4)临床表现
此期患者表现为脸色苍白,四肢湿冷,出冷汗,脉搏加快,脉压减小,尿量减少,烦躁不安。
由于血液的重新分配,心、脑灌流量此时仍可维持正常。因此,患者在休克代偿期间神志一般是清楚的,但常显得烦躁不安。
2. 微循环淤血期
如果休克的原始病因不能及时消除,组织缺血缺氧持续存在,休克将继续发展进入微循环淤血期。
(1)微循环变化特点
微循环淤血期为可逆性休克失代偿期( decompensatory stage) 或称休克进展期(progressivestageofshock)。
此期微循环血液流速显著减慢,红细胞和血小板聚集,白细胞滚动、贴壁嵌塞、血黏度增大,血液“泥化”(sludge)淤滞,微循环淤血,组织灌流量进一步减少,缺氧更为严重,故又称微循环淤血性缺氧期。
此期微循环灌流特点是:灌而少流,灌大于流,组织呈淤血性缺氧状态。
(2)微循环变化机制
此期微循环改变 的主要机制是组织细胞长时间缺氧,导致酸中毒、扩血管物质生成增多和白细胞黏附的改变。
1)微血管扩张机制:
①酸中毒使血管平滑肌对儿茶酚胺的反应性降低;
②扩血管物质生成增多。
2)血管瘀滞机制
①白细胞黏附于微静脉;
②血液浓缩。
(3)失代偿及恶性循环的产生
本期因微血管反应性下降,血液大量淤滞在微循环内,导致整个循环系统功能恶化,形成恶性循环。
1)回心血量急剧减少;
2)自身输液停止;
3)心脑血管灌流量减少。
(4)临床表现
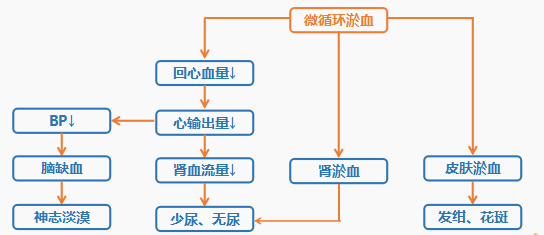
微循环缺血期发展至微循环淤血期后,休克即由代偿期进入了失代偿期。
此时如果治疗方案正确,休克仍是可逆的。否则,休克将进人难治期。
3. 微循环衰竭期
微循环衰竭期( microcirculatory failure stage) 又称难治期( refractory stage) 、DIC期。
有学者认为休克进入此期便不可逆,故又称不可逆期(irreversible stage)。
(1)微循环变化特点
此期微血管发生麻痹性扩张,毛细血管大量开放,微循环中可有微血栓形成,血流停止,出现不灌不流状态,组织几乎完全不能进行物质交换,得不到氧气和营养物质供应,甚至可出现毛细血管无复流现象( no-relow phenomenon) .
无复流现象即指在输血补液治疗后,血压虽可一度回升,但微循环灌流量仍无明显改善,毛细血管中淤滞停止的血流也不能恢复流动的现象。
(2)微循环变化机制
严重的酸中毒、大量一氧化氮和局部代谢产物的释放以及血管内皮细胞和血管平滑肌的损伤等,均可使微循环衰竭,导致微血管麻痹性扩张或DIC的形成。
(3)微循环变化的严重后果
微循环的无复流现象及微血栓形成,导致全身器官的持续低灌流,内环境受到严重破坏,特别是溶酶体酶的释放以及细胞因子、活性氧等的大量产生,造成组织器官和细胞功能的损伤,严重时可导致多器官功能障碍或衰竭甚至死亡。
(4)临床表现
1)循环衰竭
进行性顽固性低血压,升压药难以恢复
心音低弱,脉搏细弱而频速
浅表静脉塌陷
2)并发DIC
出现出血、贫血、皮下瘀斑等典型临床表现
并非所有的休克患者都会发生DIC,一旦发生,则会使休克进一步恶化
3)重要器官功能障碍
持续严重低血压及DIC引起血液灌流停止,加重细胞损伤,使心、脑、肝、肾等重要器官发生功能障碍。
由于引起休克的病因和始动环节不同,休克各期的出现并不完全遵循循序渐进的发展规律。
上述典型的三期微循环变化,常见于失血、失液性休克。而其他休克虽有微循环功能障碍,但不一定遵
循以上典型的三期变化,如严重过敏性休克的微循环障碍可能从淤血性缺氧期开始;严重感染或烧伤引起的休克,可能直接进人微循环衰竭期,很快发生DIC或多器官功能障碍。
微循环学说的创立对于阐明休克的发病机制,加强休克的防治,发挥了重要作用。
二、细胞分子机制
1. 细胞损伤
细胞损伤是休克时各器官功能障碍的共同基础。其损伤首先发生在生物膜(包括细胞膜线粒体膜、溶酶体膜等) ,继而细胞器发生功能障碍或结构破坏,直至细胞凋亡或坏死。
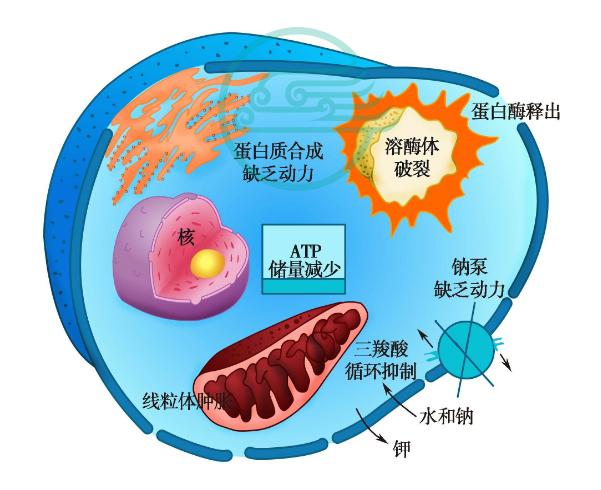
2. 炎症细胞活化及炎症介质表达增多
休克的原发致病因素或休克发展过程中所出现的内环境和血流动力学的改变等,都可刺激炎症细胞活化,使其产生大量炎症介质,引起全身炎症反应综合征( systemic inflammatory response syndrome,SIRS)而加速休克的发生发展。
各种休克都可引起全身炎症反应,但以感染、创伤性休克更为明显。


