3.甲状腺的内分泌
甲状腺是人体最大的内分泌腺,约重20~25g。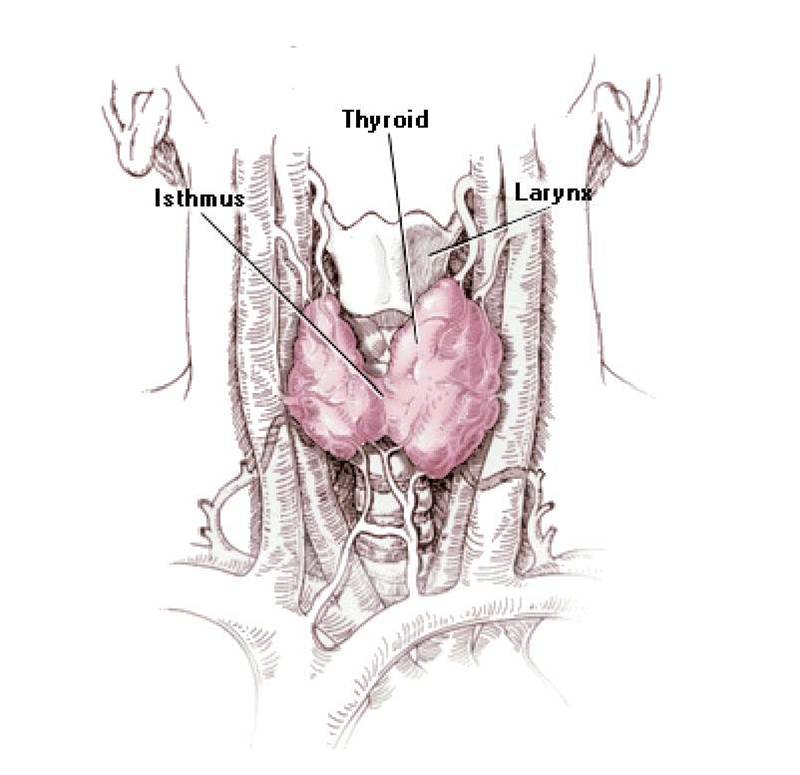 甲状腺的实质由大量滤泡构成。滤泡是单层上皮细胞围成的囊状结构,是甲状腺的分泌单位。滤泡上皮细胞具有较强的从血液中摄取碘和酪氨酸的能力,是甲状腺素合成与释放的部位。滤泡腔内充满胶状物,主要成分为甲状腺球蛋白,是甲状腺激素的贮存库。
甲状腺的实质由大量滤泡构成。滤泡是单层上皮细胞围成的囊状结构,是甲状腺的分泌单位。滤泡上皮细胞具有较强的从血液中摄取碘和酪氨酸的能力,是甲状腺素合成与释放的部位。滤泡腔内充满胶状物,主要成分为甲状腺球蛋白,是甲状腺激素的贮存库。
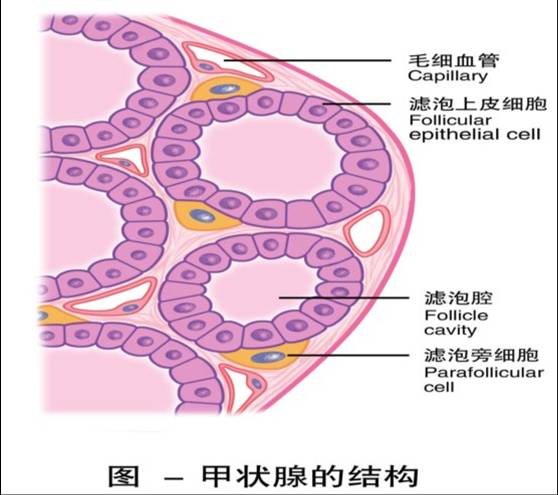
在滤泡上皮细胞之间和滤泡间结缔组织内还有少量散在的滤泡旁细胞,又称C细胞,分泌降钙素。
(1)甲状腺激素的合成、贮存与释放
甲状腺激素包括甲状腺素,又称四碘甲腺原氨酸(thyroxin,3,5,3ˊ,5ˊ-tetraiodothyronine, T4)和三碘甲腺原氨酸(3,5,3ˊ-triiodothyronine,T3)。两者都是酪氨酸碘化物(图11-7)。甲状腺也可合成极少量的逆-T3(rT3)它不具有甲状腺激素的生物活性。
1)T3与T4的合成
合成甲状腺激素的主要原料是甲状腺球蛋白和碘。甲状腺球蛋白(thyroglobulin,TG)是一种糖蛋白,它在滤泡上皮细胞内合成,贮存于滤泡腔中。每个TG分子上有许多酪氨酸残基,可与碘结合发生碘化合成T4或T3。血液中碘需要不断由食物提供,人体每天从饮食中摄取100~200μg碘,约1/3被甲状腺摄取。
①碘的摄取与活化
甲状腺滤泡上皮细胞具有很强的摄碘能力。血液中I-浓度为250mg/L,腺体内I-浓度比血液高20~25倍,而甲状腺滤泡上皮细胞膜静息电位为-50mv。因此I-可能是通过滤泡上皮基底部细胞膜碘泵,逆电-化学梯度主动转运入细胞内。实验证明。哇巴因能抑制ATP酶活性,随着Na+入甲状腺滤胞上皮受到抑制,妨碍了聚碘作用,因此,碘是伴随Na+同时进入细胞内,I-的转运可能是继发性主动转运过程。
甲状腺功能亢进,聚碘能力加强,摄入碘量增加。
甲状腺功能低下时,聚碘能力明显减弱。促甲状腺激素加强聚碘过程。硫氰化物的SCN-及过氯酸盐的ClO4-能与I-发生竞争转运,因而抑制甲状腺聚碘。临床上常用甲状腺对I|3|摄取能力作为诊断甲状腺功能及治疗甲状功能亢进的方法之一。
②酪氨酸碘化及T3与T4的合成
摄入滤泡上皮细胞的I-,在细胞顶端绒毛与滤泡腔交界处,经细胞内过氧化酶催化,迅速氧化为活性碘,活化过程可能由I-变为I2或与过氧化酶形成某种复合物。活化的碘能与甲状腺球蛋白分子中某些酪氨酸残基上第3位和第5位的H+置换,生成一碘酪氨酸残基(MIT)和二碘酪氨酸残基(DIT),然后一个分子的MIT和一个分子DIT发生耦联,生成三碘甲腺原氨酸(T3))。
碘的活化、酪氨酸的碘化和耦联过程,都是在甲状腺球蛋白分子上经过同一过氧化酶的催化完成的,因此,甲状腺滤泡上皮细胞内过氧化酶在甲状腺激素合成过程中起关键作用。此酶活性受腺垂体促甲状腺激素的调控,也可被硫氧嘧啶类药物抑制,使甲状腺激素合成减少,以治疗甲状腺功能亢进。
2)T3与T4的释放、运输与代谢途径
①释放
甲状腺受到TSH的刺激时,腺上皮细胞伸出伪足,将滤泡腔中的甲状腺球蛋白吞饮入腺细胞,在胞浆内与溶酶体融合形成吞饮小体,在溶酶体的蛋白水解酶作用下,甲状腺球蛋白水解,分离出来的T3与T4可透过毛细血管进入血液循环,也有微量的MIT和DIT释放入血。由于甲状腺球蛋白分子上的T4含量比T3多,所以甲状腺分泌的激素中T4的占90%,T3分泌量较少。
②运输
释放入血液的T3和T4,约99%与血浆蛋白结合,与甲状腺激素结合的蛋白质有三种,既:甲状腺激素结合球蛋白(thyroxine-binding globulin, TBG);前蛋白(TBPA);清蛋白也能结合甲状腺激素。其中以TBG最多,占60%。甲状腺激素游离状态存在的不足1%,结合状态与游离状态两者之间在血液中维持动态平衡。只有游离型的甲状腺激素才能进入组织发挥生理作用。由于 T3与血浆蛋白亲合力小,主要以游离状态存在,因此血中游离的T3释放量虽少,但生物活性较高,约是T4的5倍。
3)代谢
甲状腺激素降解的主要途径是脱碘,80%T4与T3在组织中脱碘酶的作用下脱碘,T4脱碘生成T3与rT3,血液中75%的T3来自于T4。20%T4与T3在肝降解,与葡萄糖醛酸或硫酸结合后,随胆汁入肠道,由粪便排出。甲基硫氧嘧啶等药物能抑制外周组织脱碘生成T3的过程。妊娠、肌饿及代谢紊乱等应激情况下,均促进T4转化为rT3或T3脱碘时形成二碘、一碘或不含碘的甲状腺氨酸。脱下的碘可被再利用,作为合成甲状腺激素的原料,但大部分随尿液排出。
(2)甲状腺激素的生理作用
§微课1:甲状腺激素的生理作用
甲状腺激素的主要作用是促进新陈代谢,促进和维持机体生长与发育过程。它既能加强组织分解代谢,使耗O2量、产热量及能量的增加;又能促进组织细胞内DNA、RNA、蛋白质的合成。
1)对代谢的影响
①产热效应 甲状腺激素能加速体内物质氧化过程,增加体内大多数组织细胞的耗O2量和产热量,提高机体基础代谢率,以维持体温的恒定具有重要意义。
甲状腺功能亢进时,产热量增加,基础代谢率升高,患者怕热多汗,体温偏高。
甲状腺功能减退患者,皮肤凉而喜热恶寒,基础代谢率较正常人低。

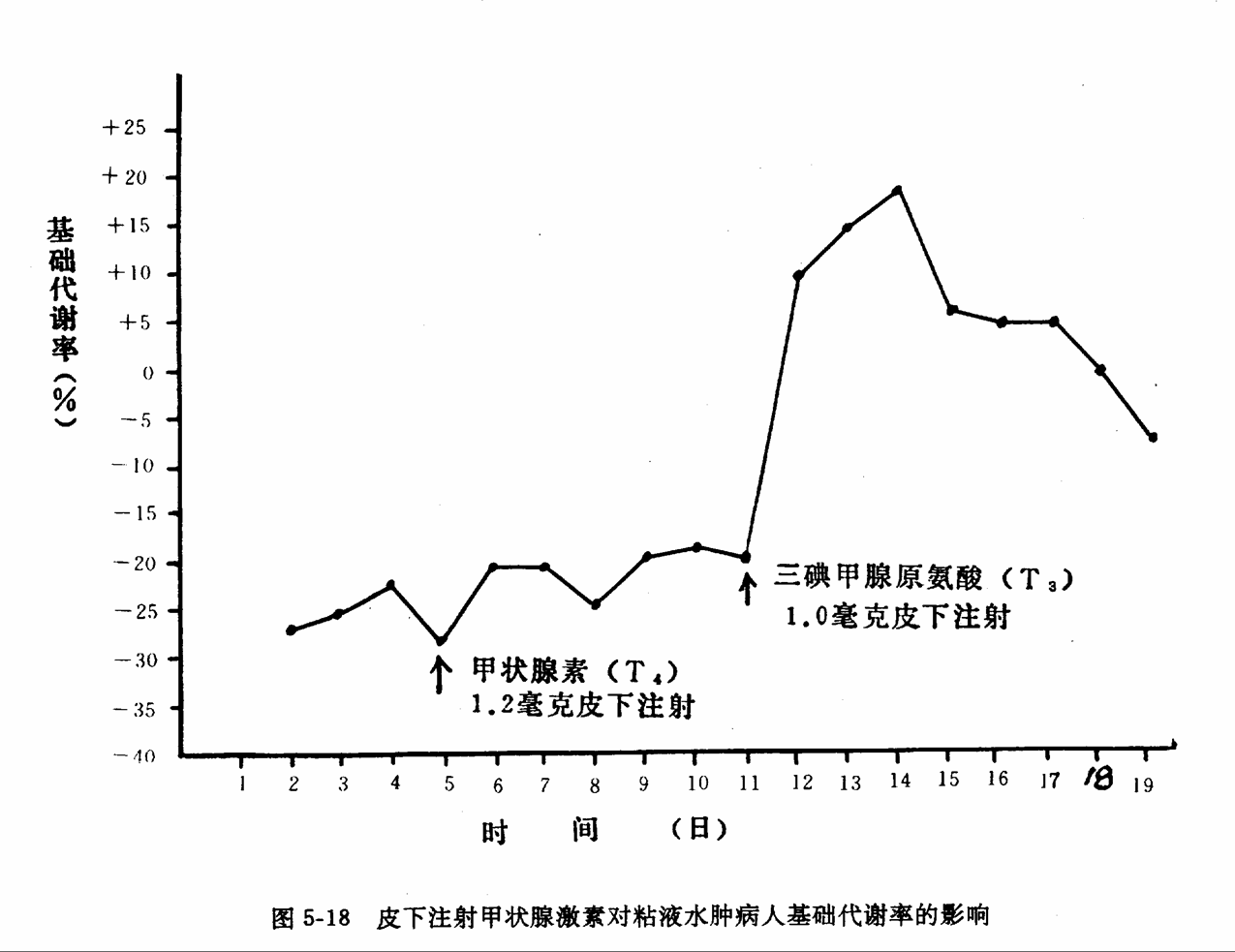
近年研究发现,甲状腺素的生热作用与Na+-K+-ATP酶活性有关,在促进Na+、K+主动转运时,增加耗O2量及产热量,如用K+哇巴因阻断Na+-K+泵的主动转运,甲状腺素的生热作用明显减少。
②对三大物质代谢的影响
A.糖代谢:促进小肠对糖的吸收和肝糖原分解,增加肾上腺素、胰高血糖素、生长素及糖皮质素的生糖作用,使血糖升高.
促进外周组织对糖的利用,可使血糖降低,但前者作用较强。
B.脂代谢:甲状腺激素促进脂肪酸氧化分解,
加速肝组织胆固醇合成,又能促进胆固醇降解,但降解速度快于合成。
甲状腺功能亢进时,血浆胆固醇降低,脂肪分解增强,产生大量热量。
功能减退时,血浆胆固醇明显升高,易患动脉硬化。
C.蛋白质代谢:甲状腺激素作用于肌肉、骨骼、肝、肾等组织细胞的核受体,刺激DNA转录过程,促进mRNA形成,加强蛋白质及各种酶的合成,利于幼年时期机体生长与发育。
甲状腺激素分泌过多,则蛋白质分解加速,骨骼肌蛋白大量分解,肌肉收缩无力,消瘦乏力。骨骼蛋白分解,导致血钙升高和骨质疏松。
甲状腺激素分泌不足时,蛋白质合成减少,但组织间隙的粘蛋白增多,粘蛋白具有多价负离子,可结合大量正离子和水分子,引起皮下组织水潴留,产生粘液性水肿。
2)对生长与发育的影响
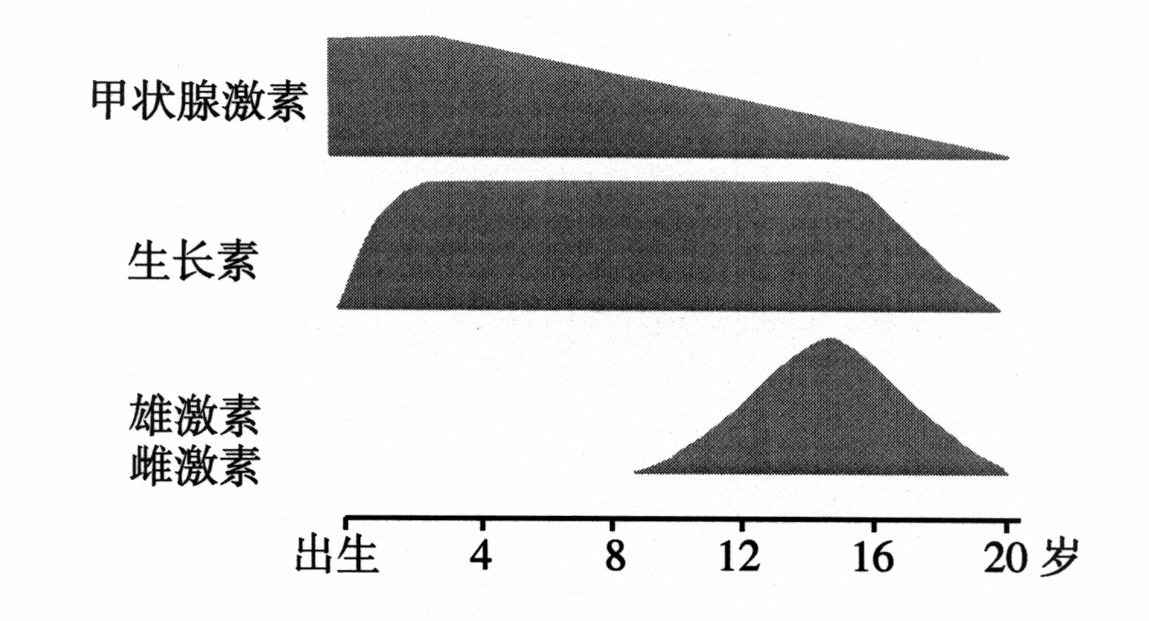
促进机体生长与发育成熟必需的激素,尤对脑和骨的生长和发育影响最重要。甲状腺激素可直接加强组织细胞的分化与细胞内DNA的合成,促进蛋白质合成。刺激骨化中心发育,软骨骨化,促进长骨与牙齿的生长发育,还可增强生长素对组织的作用。
甲状腺激素能促进神经元树突和轴突的形成,髓鞘及胶质细胞的生长、使蛋白质、磷脂、酶及递质的合成增多,促进脑组织发育。
胚胎期缺碘造成甲状腺激素合成不足,或出生后甲状腺功能低下,出现明显的脑组织发育障碍,致使智力迟钝,长骨生长停滞,身材矮小的特征疾病,称为呆小症(cretinism)(克汀病)。
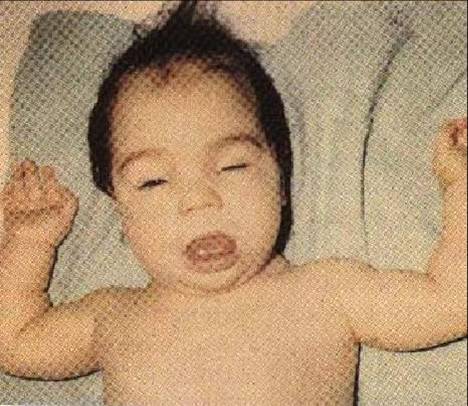
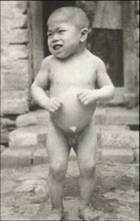
出生后最初3个月内及时用甲状腺激素治疗,常可恢复正常。在缺碘的地区预防呆小症时,应在妊娠期补充碘,故治疗呆小症必须抓住时机,否则难以奏效。
3)对神经系统的影响
成年人的神经系统已分化健全,甲状腺激素主要表现为兴奋中枢神经系统作用。甲状腺功能亢进患者,易激动、注意力不易集中、烦燥不安、喜恕无常、多语、失眠、肌纤维震颤,严重时可发生惊厥。
甲状腺功能减退患者,则出现记忆力减退,行动迟缓,表情淡漠,嗜睡等中枢神经系统兴奋性降低的表现。
4)其他作用
甲状腺激素可使心率加快,心缩力增强,心输出量增加,收缩压升高。组织由于耗氧量增加而相对缺氧,以致小血管舒张,外周阻力降低,舒张压稍降低或正常,脉压增大。目前认为,甲状腺激素可直接作用于心肌,可能增加心肌细胞膜上β受体的数量,促进肾上腺素对心肌细胞内的作用,使细胞内cAMP生成增多。甲状腺激素与受体结合后,促进心肌细胞肌质网释放Ca2+,激活与心肌收缩有关的蛋白质,提高心肌收缩力。甲状腺功能亢进患者可因此而出现心肌肥大或心力衰竭。
(3)甲状腺功能的调节
甲状腺功能活动主要受下丘脑与腺垂体调节,神经调节和自身调节也有一定作用。
1)下丘脑-腺垂体-甲状腺功能轴
①促甲状腺激素(TSH)的作用
腺垂体分泌的TSH是调节甲状腺功能的主要激素,它呈脉冲式释放,每2~4h出现一次波动,在此基础上呈日周期变化。血中TSH浓度清晨高、午后低。
甲状腺功能亢进患者血中的T3与T4明显增多,但TSH未增多,原因在于血中存在一种人类刺激甲状腺免疫球蛋白(human thyroid-stimulating immunoglobulin,HTSI),其化学结构与功能和TSH相似,能与TSH竞争甲状腺细胞膜上的受体,使T3与T4合成与释放增加,腺体细胞增生肥大。
②促甲状腺激素释放激素(TRH)作用
下丘脑合成的TRH经垂体门脉系统运送到腺垂体,它与腺垂体促甲状腺细胞膜上特异受体结合后,激活腺苷酸环化酶使cAMP生成,通过cAMP促进TSH分泌。下丘脑TRH神经元接受大脑及其他部位神经元的传入信息的调控,如寒冷、紧张、缺氧等刺激可通过中枢神经系统刺激下丘脑,引起TRH分泌。
③反馈调节
腺垂体TSH细胞对血液中T3和T4浓度升降变化敏感,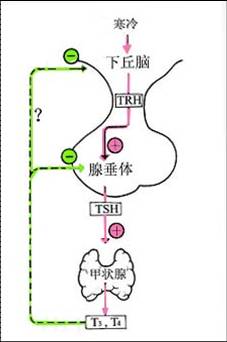 血液中游离的T3和T4浓度升高时,可诱导腺垂体促甲状腺激素细胞合成抑制性蛋白质,它使TSH合成与释放减少,同时还可降低腺垂体对TRH的反应性。T3与T4对腺垂体TSH分泌活动的负反馈作用,是一个经常持续的调节因素。
血液中游离的T3和T4浓度升高时,可诱导腺垂体促甲状腺激素细胞合成抑制性蛋白质,它使TSH合成与释放减少,同时还可降低腺垂体对TRH的反应性。T3与T4对腺垂体TSH分泌活动的负反馈作用,是一个经常持续的调节因素。
地方性甲状腺肿,主要是由于食物及饮水中缺碘,甲状腺激素的合成与分泌减少,对腺垂体的负反馈作用减弱,在TRH作用下腺垂体分泌TSH增加,致使甲状腺代偿性增生和肿大。
2)甲状腺自身调节
甲状腺具有适应碘供应的变化,调节腺体本身对碘摄取、T3与T4合成、释放的能力,这种调节完全不受TSH浓度和神经调节的影响,称为甲状腺的自身调节。它是一个有限度的缓慢调节系统。
当饮食中含碘不足时,甲状腺对碘的运转机制增强,T3与T4合成与释放增加,外源性碘的供应增加时,最初T4和T3合成速度反而明显降低。
过量的碘产生的抗甲状腺效应称wolff-ckaikoff效应,这种抑制碘转运机制目前尚不清楚。临床上常利用大剂量碘产生抗甲状腺效应,作为甲状腺手术前常规用药。Woiff-chaikoff效应是一个暂时的现象,当继续增加外源性碘的供应时(24~46小时后)则抗甲状腺效应消失,T3和T4合成再次增加,出现对高碘的适应。
3)自主神经系统对甲状腺活动的调节
交感神经肾上腺素能纤维与副交感神经胆碱能纤维直接支配甲状腺腺泡,电刺激交感神经使甲状腺激素合成与释放增加,副交感神经兴奋则相反。
4.肾上腺
肾上腺位于肾上方,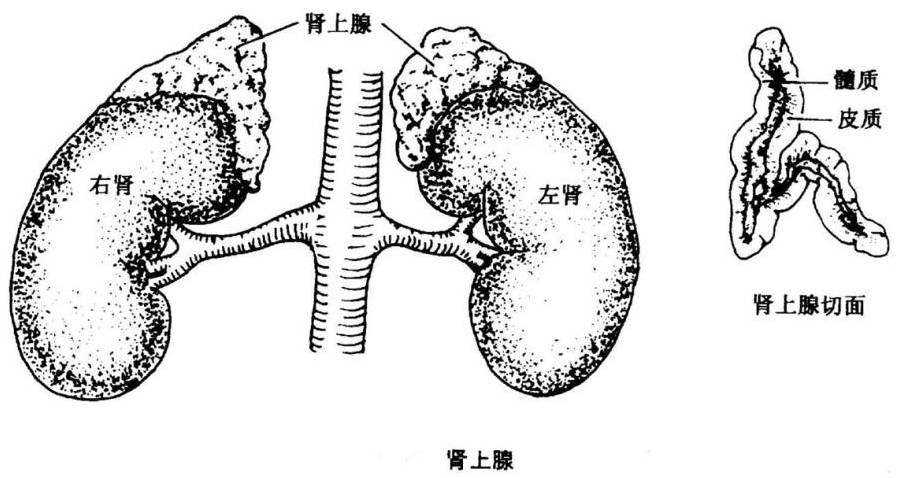 由中央部的髓质和外周部的皮质组成。两者结构与功能不同,实际为两个独立的内分泌腺。
由中央部的髓质和外周部的皮质组成。两者结构与功能不同,实际为两个独立的内分泌腺。
髓质接受交感神经节前纤维支配,皮质是腺垂体的靶腺。
(1)肾上腺皮质
肾上腺皮质位于肾上腺的周围,占腺体的大部分,根据皮质的组织结构由外向内分别为球状带、束状带和网状带。球状带细胞分泌醛固酮(aldosterone),参与调节体内水盐代谢,称为盐皮质激素。束状带细胞主要分泌皮质醇(cortisol),对糖代谢有较强调节作用,称为糖皮质激素。网状带细胞分泌性激素和少量糖皮质激素,以脱氢表雄酮(deydroepiandrodsterone)和雌二醇(estradial)为主。
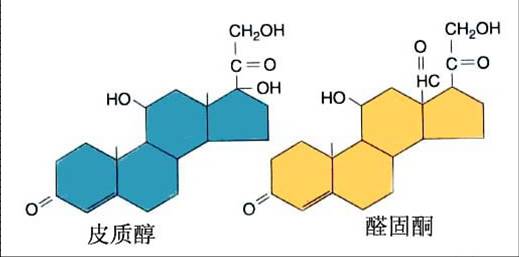
皮质激素的合成是在皮质细胞的线粒体内膜或内质网,以胆固醇为原料,在一系列酶催化下,首先胆固醇转变为孕烯醇酮,此环节是皮质激素合成的关键步骤。孕烯醇酮在皮质各层细胞内不同酶系的催化下,合成不同种类的类固醇激素。若先天或后天导致某种酶缺乏,可致某种皮质激素合成与分泌不足。
皮质醇在血液中有75%~80%与皮质类固醇结合球蛋白(corticosteroidbindingglobulin,CBG或称皮质激素运载蛋白)结合,血浆中CBG与皮质醇结合能力强,15%与血浆蛋白结合,5%~10%处于游离状态。结合型与游离型两者间互相转化,呈动态平衡状态。只有游离状态的激素才具有生物活性。体内10%皮质醇以17-氧类固醇形式由尿排出,故测定男性尿中17-氧类固醇的浓度,可反映肾上腺网状带及睾丸的分泌功能。45%~50%皮质醇以17-羟类固醇形式由尿排出,测定24小时尿中这些激素代谢产物的排出量,以了解肾上腺皮质激素的分泌水平。
肾上腺皮质是维持生命必须的内分泌腺,动物去除两侧肾上腺后,如无适当治疗,则在1~2周内死亡,如仅使保留肾上腺皮质,动物可存活较长时间。动物死亡的主要原因是水盐代谢及三大物质代谢紊乱,导致血容量减少;血压下降、机体抵抗力降低,对轻微的伤害刺激耐受力降低,终因循环衰竭或虚脱而死亡。若及时补充相应激素,动物生命可继续生存。
肾上腺皮质激素生物学作用广泛而复杂,其作用机制分述如下:
1) 肾上腺皮质激素生理作用
a.糖皮质激素的作用
①对物质代谢的作用
A.糖代谢:糖异生增强促进蛋白质分解生成大量氨基酸进入肝,同时还能提高肝内有关糖异生酶的活性,使氨基酸转变为糖。
抗胰岛素作用,降低外周组织细胞对胰岛素反应性,减少外周组织细胞对葡萄糖的利用。
既增加糖的来源又减少糖的去路,促使血糖升高。
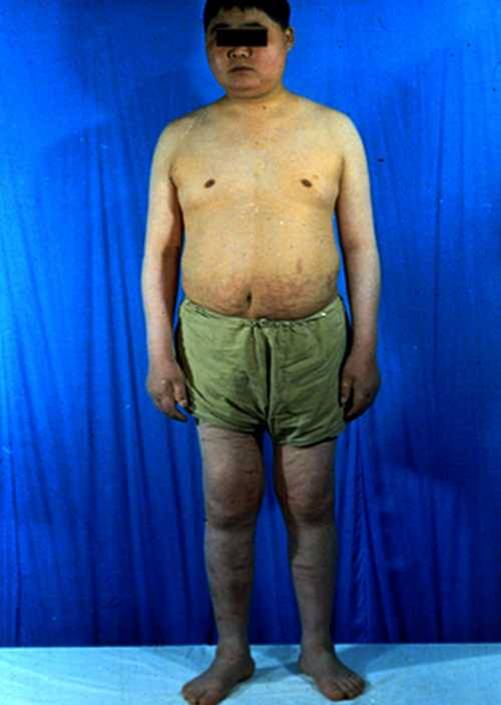
肾上腺皮质功能亢进者,如库欣综合征,由于皮质醇大量分泌,患者血糖升高,甚至出现糖尿。
而肾上腺皮质功能低下患者,如阿狄森病,因皮质醇分泌减少,可出现低血糖。
由于糖皮质激素具有生糖作用,大剂量长期应用期间要定期检查血糖及尿量。而糖尿病患者应慎用或禁用。
B.蛋白质代谢:主要促进肝外组织特别是肌组织蛋白质分解,使氨基酸在血中含量增加,增强糖异生。
糖皮质激素分泌过多时,可出现肌肉消瘦,骨质疏松,皮肤变薄,伤口愈合延迟等。
C.脂肪代谢:促进脂肪组织中的脂肪分解,大量脂肪酸进入肝内氧化,增加糖异生。
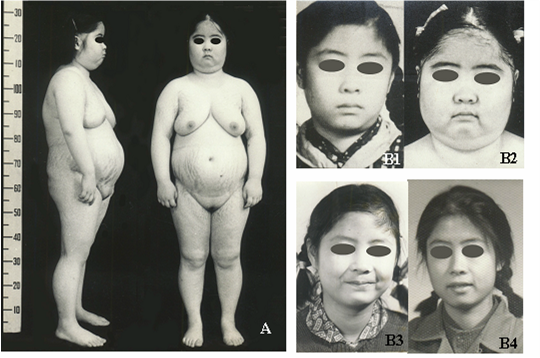
糖皮质激素分泌过多时,还可使体内脂肪重新分布。四肢脂肪分解氧化增强而脂肪减少表现为四肢消瘦。面部、躯干、特别是腹部和背部脂肪合成增强,表现为面圆、背厚、躯干部脂肪多,称为“向心性肥胖”。
D.水盐代谢:糖皮质激素这一作用较醛固酮弱,即有较弱的促进远曲小管和集合管保Na+保水排K+作用,还能增加肾小球滤过率,使水排出体外增加。肾上腺皮质功能不足者排出水的能力明显减弱,水代谢发生明显障碍,甚至发生“水中毒”。
②对血细胞的作用:糖皮质激素能增强骨髓造血功能,使血中红细胞、血小板增多;
动员附着于小血管壁边缘的中性粒细胞入血液,以增加其在血液中的数量;
抑制胸腺与淋巴组织细胞分裂,使淋巴细胞DNA合成过程减弱,血中淋巴细胞减少;
还可促进淋巴细胞与嗜酸性粒细胞的破坏。
③对心血管系统的作用 糖皮质激素能提高血管壁平滑肌对儿茶酚胺的敏感性,这种作用为激素的允许作用,有利于维持血管正常的紧张性。
降低毛细血管壁的通透性,减少血浆中的成分滤出,维持血容量。糖皮质激素分泌不足时,毛细血管扩张,通透性增大,导致循环血量减少。
④对消化系统 糖皮质激素促进盐酸和胃蛋白酶的分泌,提高胃腺细胞对迷走神经和促胃液素的敏感性。
长期大剂量应用糖皮质激素可诱发或加重溃疡病,因此,溃疡病患者应用糖皮质激素时应予注意。
⑤在应激反应中的作用 当机体受到创伤、感染、中毒、疼痛、缺氧、手术、麻醉、寒冷、恐惧等伤害刺激时,血中ACTH浓度急剧升高,糖皮质激素也相应大量分泌,并产生一系列非特异性反应,这一现象称为应激(stress)。能引起应激反应的刺激称为应激刺激,而产生的反应称为应激反应。
在应激反应中
A.下丘脑-腺垂体-肾上腺皮质系统机能活动增强;同时交感神经-肾上腺髓质系统也参与应激活动,血中儿茶酚胺分泌量相应增加;
B.生长素、β-内啡肽、胰高血糖素、抗利尿激素等多种激素均增加,以增强机体对有害刺激的耐受力。
动物实验表明,切除肾上腺皮质后,若及时补充维持量的糖皮质激素,动物虽可生存,但机体应激反应减弱,轻度有害刺激也难以耐受,比正常动物更易死亡。由此可见,应激反应是以ACTH和糖皮质激素分泌为主体,需多种激素协同,共同提高机体对有害刺激耐受力的非特异性反应,对于维持生命活动,调整机体对环境的适应能力,具有十分重要的生物学作用。
糖皮质激素的作用广泛而复杂,且随剂量不同而异,超生理剂量的糖皮质激素尚有抗炎、抗过敏、抗中毒及抗休克等作用。
b.盐皮质激素的作用
机体盐皮质激素以醛固酮为主,其主要作用是调节机体的水盐代谢。它促进远曲小管和集合管对Na+重吸收,水的被动重吸收,并通过Na+-K+与Na+-H+交换而排出K+,即保钠保水排钾的作用。
醛固酮分泌不足水盐大量丢失,血容量减少,血压降低,血K+升高。
醛固酮分泌过多会使患者发生水和钠贮留,导致高血压、高血钠和血钾降低。
盐皮质激素还可增强血管平滑肌对儿茶酚胺的敏感性,具有升压作用。
2)肾上腺皮质激素分泌的调节
①糖皮质激素分泌的调节
正常情况下或应激状态下机体的糖皮质激素分泌均受到腺垂体ACTH调控,切除动物腺垂体,肾上腺皮质束状带及网状带发生萎缩,糖皮质激素分泌显著减少。
A.下丘脑-腺垂体对糖皮质激素分泌的调节
腺垂体分泌的ACTH,促进肾上腺皮质束状带和网状带细胞生长发育及糖皮质激素合成与释放的最重要的生理因素。
作用机制是:ACTH与肾上腺皮质束状带、网状带细胞膜上ACTH受体结合,启动细胞内cAMP-PK信息传递系统,促进糖皮质激素合成与分泌。
ACTH和糖皮质激素的分泌都有昼夜节律性,觉醒起床前进入分泌高峰,随后逐渐降低,白天维持在较低水平,入睡后逐渐降低,午夜最低,周而复始。ACTH呈日周期波动受到下丘脑节律性释放的影响。
B.反馈调节
糖皮质激素对下丘脑-腺垂体-肾上腺皮质轴中存在着反馈调节。当血液中糖皮质激素浓度增多时,可反馈抑制下丘脑释放CRH及腺垂体合成与释放ACTH,这种反馈调节称为长反馈,它有利于维持血液中糖皮质激素的水平相对稳定。ACTH还可抑制GRH神经元活动,这种反馈称为短反馈。应激反应中通过中枢神经系统使下丘脑GRH神经元分泌GRH增多,促使腺垂体分泌ACTH增加,大幅度提高血中糖皮质激素的浓度,有助于机体抵御各种有害刺激的侵袭。
由于糖皮质激素的负反馈作用,在医疗中长期大剂量应用糖皮质激素时,可抑制下丘脑GRH神经元和腺垂体,使GRH与ACTH分泌长期减少,而致患者肾上腺皮质渐超萎缩,分泌功能减退或停止。若突然停用糖皮质激素,则可出现患者本身肾上腺皮质功能不足以致体内糖皮质激素突然减少而引起严重后果。因此,停药时要逐渐减量,治疗中最好间断补充ACTH以促进肾上腺皮质功能的恢复,防止其萎缩。
②盐皮质激素分泌的调节
肾素-血管紧张素系统是调节醛固酮分泌的主要因素。血钾和血钠浓度变化可直接刺激球状带分泌醛固酮,在应激状态下,ACTH也有刺激作用。


