-
1 理论知识
-
2 微课视频
-
3 PPT
-
4 思维导图
-
5 临床病例讨论
第二节 结合病

一、概述
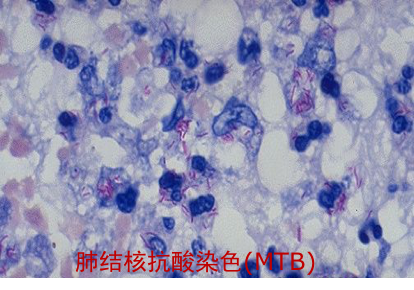
结核病(tuberculosis)是由结核杆菌(tubercle bacillus)引起的一种慢性肉芽肿性炎。以肺结核最常见,但可见于全身各器官。典型病变为结核结节形成伴有不同程度干酪样坏死。
(一)病因及发病机制
|
结核杆菌引起的免疫反应和变态反应 |
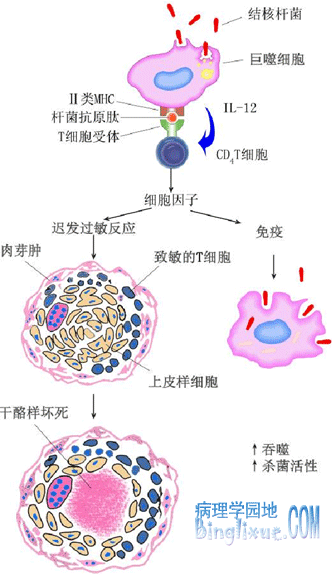
结核病的免疫反应和变态反应(Ⅳ型)常同时发生和相伴出现。变态反应的出现提示机体已获得免疫力,对病原菌有抵抗力。然而变态反应同时伴随干酪样坏死,试图破坏和杀灭结核杆菌。已致敏的个体动员机体防御反应较未致敏的个体快,但组织坏死也更明显。因此机体对结核杆菌感染所呈现的临床表现决定于不同的反应。如保护性反应为主,则病灶局限,结核杆菌被杀灭。如主要表现为组织破坏性反应,则机体呈现有结构和功能损害的结核病。其基本病变与机体的免疫状态的关系见下表:
| 病变 | 机体状态 | 结核杆菌 | 病理特征 | ||
| 免疫力 | 变态反应 | 菌量 | 毒力 | ||
| 渗出为主 | 低 | 较强 | 多 | 强 | 浆液性或纤维素性 |
| 增生为主 | 较强 | 较弱 | 少 | 较低 | 结核结节 |
| 坏死为主 | 低 | 强 | 多 | 强 | 干酪样坏死 |
渗出、坏死和增生三种变化往往同时存在而以某一种改变为主,而且可以互相转化。
(二)基本病变
1. 以渗出为主的病变
出现于结核性炎症的早期或机体抵抗力低下,菌量多,毒力强或变态反应较强时;
主要表现为浆液性或浆液纤维素性炎: 早期局部有嗜中性粒细胞浸润,但很快被巨噬细胞所取代。在渗出液和巨噬细胞中可查见结核杆菌。
此型变化好发于肺、浆膜、滑膜和脑膜等处。
渗出物可完全吸收不留痕迹,或转变为以增生为主或以坏死为主的病变。
2. 以增生为主的病变
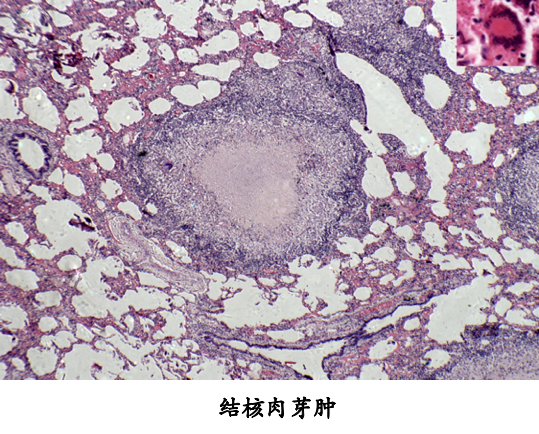
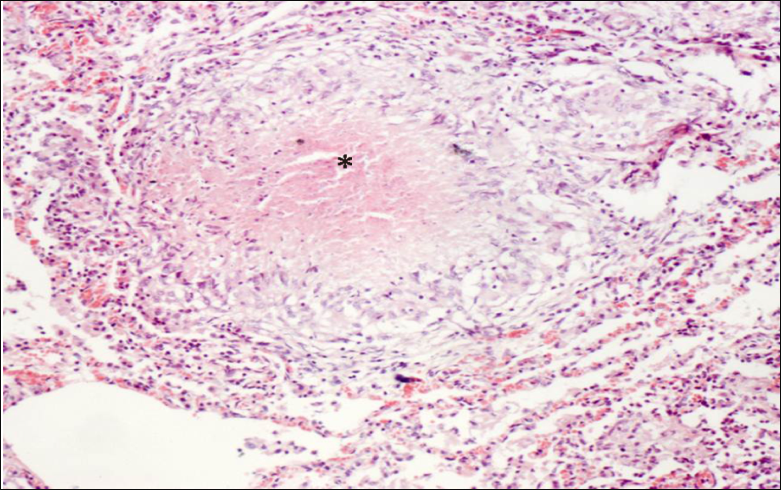
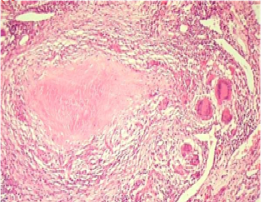
当细菌量少,毒力较低或人体免疫反应较强时,则发生以增生为主的变化,形成具有诊断价值的结核结节,结核结节(tubercle)是在细胞免疫的基础上形成的,由上皮样细胞(epithelioid cell),朗汉斯(Langhans)巨细胞加上外周局部集聚的淋巴细胞和少量反应性增生的纤维母细胞构成:
干酪样坏死典型者结节中央有干酪样坏死(*)
上皮样细胞吞噬有结核杆菌的巨噬细胞体积增大逐渐转变为上皮样细胞,呈梭形或多角形,胞浆丰富,染淡伊红色,境界不清。核呈圆或卵圆形,染色质甚少,甚至可呈空泡状,核内可有1-2个核仁。
上皮样细胞的活性增加,有利于吞噬和杀灭结核杆菌。
朗格汉斯巨细胞多数上皮样细胞互相融合或一个细胞核分裂胞浆不分裂乃形成朗格汉斯巨细胞。朗格汉斯巨细胞为一种多核巨细胞,直径可达300mm,胞浆丰富。其胞浆突起常和上皮样细胞的胞质突起相连接,核与上皮样细胞核相似。核的数目由十几个到几十个不等,有超过百个者。核排列在胞浆周围呈花环状、马蹄形或密集胞体一端。

单个结核结节非常小,直径约0.1mm,肉眼和X线片不易看见。三、四个结节融合成较大结节时才能见到。这种融合结节境界分明,约粟粒大小,呈灰白半透明状。有干酪样坏死时略显微黄,可微隆起于器官表面。
3. 以坏死为主的病变
在结核杆菌数量多、毒力强,机体抵抗力低或变态反应强力时,上述以渗出为主或以增生为主的病变均可继发干酪样坏死。
结核坏死灶由于含脂质较多呈淡黄色、均匀细腻,质地较实,状似奶酪,故称干酪样坏死(caseous necrosis)。镜下为红染无结构的颗粒状物。干酪样坏死对结核病病理诊断具有一定的意义。干酪样坏死物中大都会有一定量的结核杆菌,可成为结核病恶化进展的原因。
(三)结核病基本病理变化的转化规律
结核病的发展和结局取决于机体抵抗力和结核杆菌致病力之间的矛盾关系。在机体抵抗力增强时,结核杆菌被抑制,杀灭,病变转向愈合;反之,则转向恶化。
1. 转向愈合
(1)吸收、消散 为渗出性病变的主要愈合方式,渗出物经淋巴道吸收而使病灶缩小或消散。X线检查可见边缘模糊、密度不匀、呈云絮状的渗出性病变的阴影逐渐缩小或被分割成小片,以至完全消失,临床上称为吸收好转期。较小的干酪样坏死灶及增生性病灶,经积极治疗也有吸收消散或缩小的可能。
(2)纤维化、钙化 增生性病变和小的干酪样坏死灶,可逐渐纤维化,最后形成疤痕而愈合,较大的干酪样坏死灶难以全部纤维化,则由其周边纤维组织增生将坏死物包裹,继而坏死物逐渐干燥浓缩,并有钙盐沉着。钙化的结核灶内常有少量结核杆菌残留,此病变临床虽属痊愈,但当机体抵抗力降低时仍可复发进展。X线检查,可见纤维化病灶呈边缘清楚,密度增高的条索状阴影;钙化灶为密度甚高,边缘清晰的阴影。临床称为硬结钙化期。
2. 转向恶化
(1)浸润进展 疾病恶化时,病灶周围出现渗出性病变,范围不断扩大,并继发干酪样坏死。X线检查,原病灶周围出现絮状阴影,边缘模糊,临床上称为浸润进展期。
(2)溶解播散 病情恶化时,干酪样坏死物可发生液化,形成的半流体物质可经体内的自然管道(如支气管、输尿管等)排出,致局部形成空洞。空洞内液化的干酪样坏死物中含有大量结核杆菌,可通过自然管道播散到其他部位,形成新的结核病灶。X线检查,可见病灶阴影密度深浅不一,出现透亮区及大小不等的新播散病灶阴影。临床称为溶解播散期。此外,结核杆菌还可循血道、淋巴道播散至全身各处。
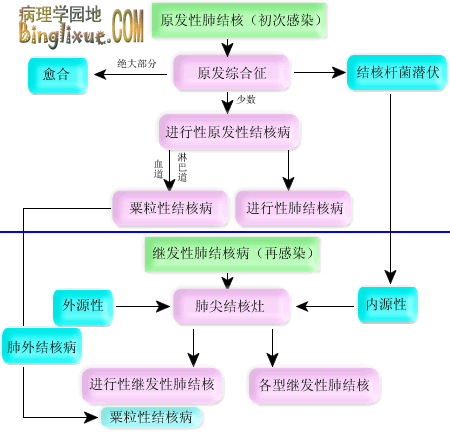
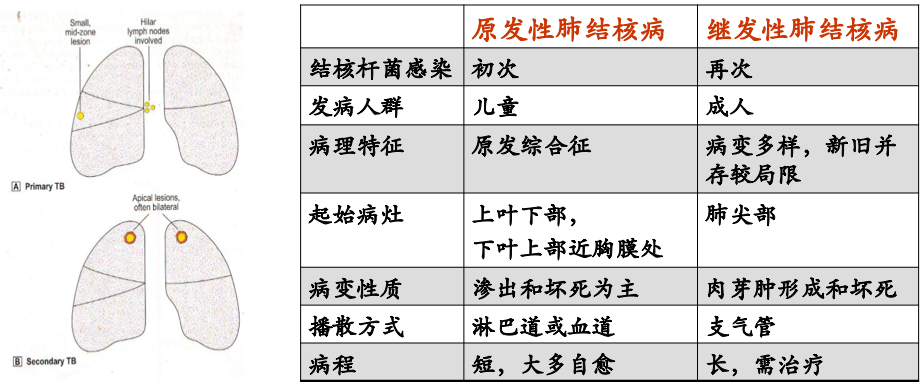
二、肺结核病
结核病中最常见的是肺结核。肺结核病可因初次感染和再次感染结核菌时机体反应性的不同,而致肺部病变的发生发展各有不同的特点,从而可分为原发性和继发性肺结核病两大类。
原发性肺结核病是指第一次感染结核杆菌所引起的肺结核病。多发生于儿童。免疫功能严重受抑制的成年人由于丧失对结核杆菌的敏感性,因此可多次发生原发性肺结核病。
继发性肺结核病是指再次感染结核杆菌所引起的肺结核病,多见于成年人。可在原发肺结核病后很短时间内发生,但大多在初次感染后十年或几十年后由于机体抵抗力下降使暂停活动的原发病灶再活化而形成。
(一) 原发性肺结核病
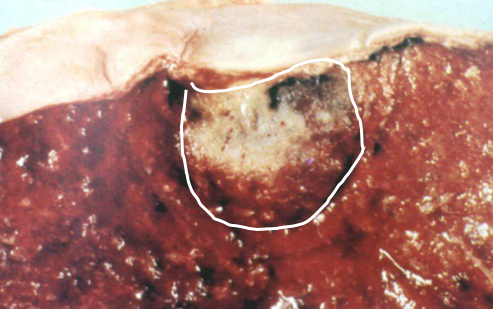
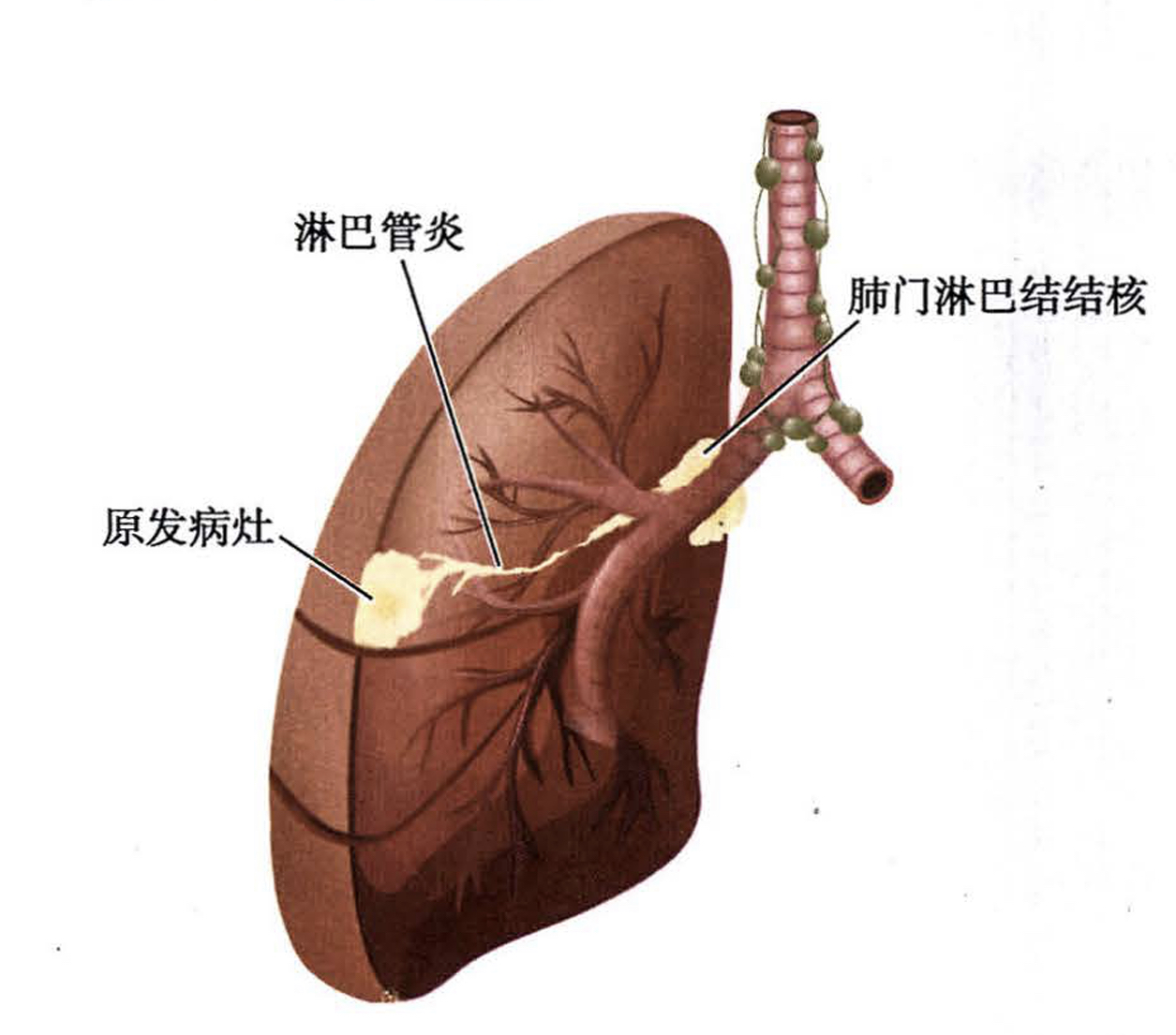
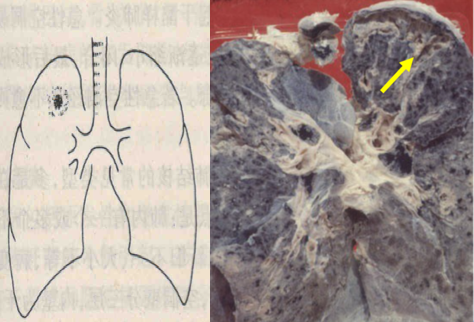
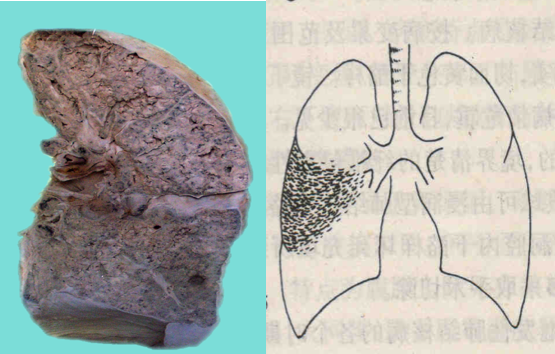
原发性肺结核病的病理特征是原发综合征(primary complex)形成。最初在通气较好的上叶下部或下叶上部近胸膜处形成1-1.5cm大小的灰白色炎性实变灶(Ghon灶)(如下图A),绝大多数病例病灶中央有干酪样坏死。结核杆菌游离或被巨噬细胞吞噬。结核杆菌很快侵入淋巴管,循淋巴液引流到局部肺门淋巴结,引起结核性淋巴管炎和淋巴结炎,表现为淋巴结肿大和干酪样坏死。肺的原发病灶、淋巴管炎和肺门淋巴结结核称为原发综合征(如下图B)。X线呈哑铃状阴影。
A
| B
|
原发综合征形成后,虽然在最初几周内有细菌通过血道或淋巴道播散到全身其他器官,但由于细胞免疫的建立,95%左右的病例不再发展,病灶进行性纤维化和钙化。有时肺门淋巴结病变继续发展,形成支气管淋巴结结核。少数营养不良或同时患有其他传染病的患儿,病灶扩大、干酪样坏死和空洞形成,有的甚至肺内播散形成粟粒性肺结核病或全身播散形成全身粟粒性结核病。这种改变也可见于继发性肺结核病。
(二) 继发性肺结核
根据其病变特点和临床经过可分以下几种类型。继发性肺结核常多形态并存,以一种为主。
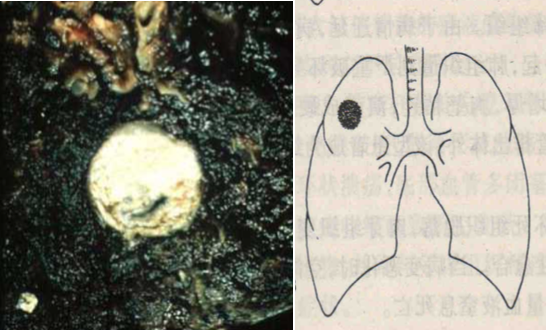
1、局灶型肺结核 是继发性肺结核病的早期病变。X线示肺尖部有单个或多个结节状病灶。解剖学上病灶常定位于肺尖 下2-4cm处,0.5-1cm直径大小。病灶境界清楚,有纤维包裹。镜下病变以增生为主,中央为干酪样坏死。病人常无自觉症状,多在体检时发现。属非活动性结核病。
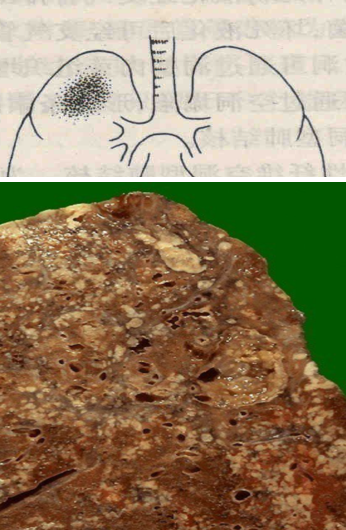
2、浸润型肺结核 是临床上最常见的活动性、继发性肺结核。多由局灶型肺结核发展而来。X线示锁骨下可见边缘模糊的云絮状阴影。病变以渗出为主,中央有干酪样坏死,病灶周围有炎症包绕。病人常有低热、疲乏、盗汗、咳嗽等症状。如及早发现,合理治疗,渗出性病变可吸收;增生、坏死性病变,可通过纤维化、钙化而愈合。如病变继续发展,干酪样坏死扩大(浸润进展),坏死物液化后经支气管排出,局部形成急性空洞,洞壁坏死层内含大量结核杆菌,经支气管播散,可引起干酪性肺炎(溶解播散)。急性空洞一般易愈合。经适当治疗后,洞壁肉芽组织增生,洞腔逐渐缩小,闭合,最后形成疤痕组织而愈合;也可通过空洞塌陷,形成条索状疤痕而愈合。如果急性空洞经久不愈,则可发展为慢性纤维空洞性肺结核。
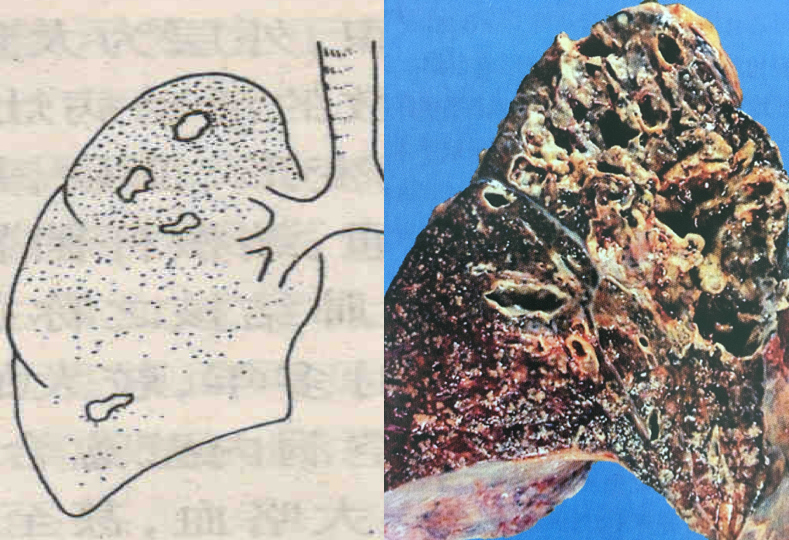
3、慢性纤维空洞性肺结核 该型病变有以下特点:①肺内有一个或多个厚壁空洞。多位于肺上叶,大小不一,不规则。壁厚可达1cm以上。镜下洞壁分三层:内层为干酪样坏死物,其中有大量结核杆菌;中层为结核性肉芽组织;外层为纤维结缔组织;②同侧或对侧肺组织,特别是肺小叶可见由支气管播散引起的很多新旧不一、大小不等、病变类型不同的病灶。愈往下愈新鲜;③后期肺组织严重破坏,广泛纤维化、胸膜增厚并与胸壁粘连,使肺体积缩小、变形,严重影响肺功能,甚至使肺功能丧失。
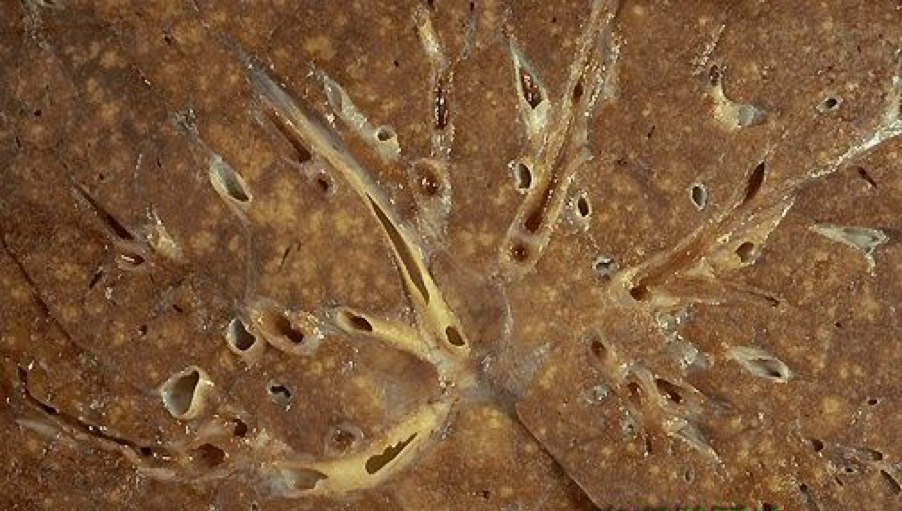
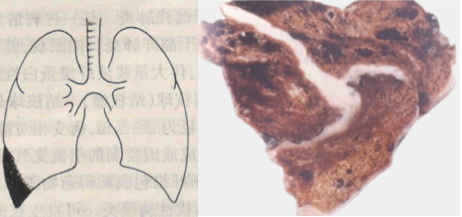
肺结核球
病变空洞与支气管相通,成为结核病的传染源,故此型又有开放性肺结核之称。如坏死侵蚀较大血管,可引起大咯血,严重者可造成窒息死亡。空洞突破胸膜可引起气胸或脓气胸。经常排出含菌痰液可引起喉结核。咽下含菌痰液可引起肠结核。后期由于肺动脉高压而致肺源性心脏病。
近年来,由于广泛采用多药联合抗痨治疗及增加抵抗力的措施,较小的空洞一般可机化,收缩而闭塞。体积较大的空洞,内壁坏死组织脱落,肉芽组织逐渐变成纤维疤痕组织,由支气管上皮覆盖,此时,空洞虽仍然存在,但已无菌,实已愈合故称开放性愈合。
4、干酪性肺炎 干酪性肺炎可由浸润型肺结核恶化进展而来,也可由急、慢性空洞内的细菌经支气管播散所致。镜下主要为大片干酪样坏死灶。肺泡腔内有大量浆液纤维蛋白性渗出物。根据病灶范围的大小分小叶性和大叶性干酪性肺炎。此型结核病病情危重。
5、结核球 又称结核瘤(tuberculoma)。结核球是直径2-5cm,有纤维包裹的孤立的境界分明的干酪样坏死灶。多为单个,也可多个,常位于肺上叶。X片上有时很难与周围型肺癌相鉴别。结核球可来自:①浸润型肺结核的干酪样坏死灶纤维包裹;②结核空洞引流支气管阻塞,空洞由干酪样坏死物填充;或③多个结核病灶融合。结核球由于其纤维包膜的存在,抗痨药不易发挥作用,且有恶化进展的可能。X片上有时需与肺癌鉴别,因此临床上多采取手术切除。
6、结核性胸膜炎 结核性胸膜炎根据病变性质可分干性和湿性两种,以湿性结核性胸膜炎为常见。
湿性结核性胸膜炎又称渗出性结核性胸膜炎,多见于年青人。病变主要为浆液纤维素性炎。一般经适当治疗可吸收,如渗出物中纤维素较多,不易吸收,则可因机化而使胸膜增厚粘连。
干性结核性胸膜炎又称增殖性结核性胸膜炎。是由肺膜下结核病灶直接蔓延到胸膜所致。常发生于肺尖。病变多为局限性,以增生性改变为主。一般通过纤维化而愈合。
小结:
(三)肺结核病血源播散所致病变
原发性和继发性肺结核除通过上述淋巴道和支气管播散外也可通过血道播散引起粟粒性结核和肺外结核病。当然除肺结核病外,肺外潜伏结核杆菌再活化也可引起全身播散性结核病。
由于肺内原发病灶或肺门干酪样坏死灶,及肺外结核病灶内的结核杆菌侵入血流或经淋巴管由胸导管入血,可引起血源播散性结核病。分以下几种类型:
1、急性全身粟粒性结核病 结核杆菌在短时间内一次或反复多次大量侵入肺静脉分支,经左心至大循环,播散到全身各器官如肺、肝、脾和脑膜等处,可引起急性全身性粟粒性结核病(acute systemic miliary tuberculosis)。肉眼观,各器官内均匀密布大小一致,灰白色,圆形,境界清楚的小结节。镜检,主要为增生性病变,偶尔出现渗出,坏死为主的病变。多见于原发性肺结核病恶化进展,又可见于其他类型的结核病播散,甚至见于死产的胎儿。临床上病情凶险,有高热衰竭、烦燥不安等中毒症状。X线可发现两肺有散在分布、密度均匀,粟粒大小细点状阴影,病情危重,若能及时治疗,预后仍属良好。少数病例可因结核性脑膜炎而死亡。
2、慢性全身性粟粒性结核病 如急性期不能及时控制而病程迁延3周以上,或结核杆菌在较长时期内每次以少量反复多次不规则进入血液,则形成慢性粟粒性结核病。此时,病变的性质和大小均不一致,同时可见增生、坏死及渗出性病变,病程长,成年人多见。
3、急性肺粟粒性结核病 由于肺门、纵隔、支气管旁的淋巴结干酪样坏死破入邻近大静脉,或因含有结核杆菌的淋巴液由胸导管回流,经静脉入右心,沿肺动脉播散于两肺,而引起两肺急性粟粒性结核病。当然急性粟粒性肺结核也可是急性全身性粟粒性结核病的一部分。肉眼观,肺表面和切面可见灰黄或灰白色粟粒大小结节。
4、慢性肺粟粒性结核病 多见于成年人。患者原发灶已痊愈,由肺外某器官的结核病灶内的结核杆菌间歇入血而致病。病程较长,病变新旧、大小不一。小的如粟粒,大者直径可达数cm以上。病变以增生性改变为主。
5、肺外结核病。
三、肺外结核病
肺外结核病除淋巴结结核由淋巴道播散所致、消化道结核可由咽下含菌的食物或痰液直接感染引起、皮肤结核可通过损伤的皮肤感染外,其他各器官的结核病多为原发性肺结核病血源播散所形成的潜伏病灶进一步发展的结果。
(一) 肠结核病
肠结核病可分原发性和继发性两型。原发性者很少见,常发生于小儿。一般由饮用带有结核杆菌的牛奶或乳制品而感染。可形成与原发肺结核时原发综合征相似的肠原发综合征(肠的原发性结核性溃疡、结核性淋巴管炎和肠系膜淋巴结结核)。绝大多数肠结核继发于活动性空洞型肺结核病,因反复咽下含结核杆菌的痰液所引起。肠结核病大多(约85%)发生于回盲部。依其病变特点不同分两型。
1. 溃疡型 此型多见。结核杆菌侵入肠壁淋巴组织,形成结核结节,以后结节逐渐融合并发生干酪样坏死,破溃后形成溃疡。肠壁淋巴管环肠管行走,病变沿淋巴管扩散,因此典型的肠结核溃疡多呈环形,其长轴与肠腔长轴垂直。溃疡边缘参差不齐,一般较浅,底部有干酪样坏死物,其下为结核性肉芽组织。溃疡愈合后由于疤痕形成和纤维收缩而致肠腔狭窄。肠浆膜面每见纤维素渗出和多数结核结节形成,连接成串,这是结核性淋巴管炎所致。后期纤维化可致粘连。
2. 增生型 较少见。以肠壁大量结核性肉芽组织形成和纤维组织增生为其病变特征。肠壁高度肥厚、肠腔狭窄。粘膜面可有浅溃疡或息肉形成。临床上表现为慢性不完全低位肠梗阻。右下腹可触及肿块,故需与肠癌相鉴别。
(二) 结核性腹膜炎
青少年多见。感染途径以腹腔内结核灶直接蔓延为主。溃疡型肠结核病是最常见的原发病灶,其次为肠系膜淋巴结结核或结核性输卵管炎。由腹膜外结核灶经血道播散至腹膜者少见。根据病理特征可分干性和湿性两型,以混合型多见。湿性结核性腹膜炎以大量结核性渗出为特征。干性结核性腹膜炎因大量纤维素性渗出物机化而引起腹腔脏器的粘连。
(三) 结核性脑膜炎
结核性脑膜炎以儿童多见。主要由于结核杆菌经血道播散所致。在儿童往往是肺原发综合征血行播散的结果,故常为全身粟粒性结核病的一部分。在成年人,除肺结核病外,骨关节结核和泌尿生殖系统结核病常是血源播散的根源。部分病例也可由于脑实质内的结核球液化溃破,大量结核杆菌进入蛛网膜下腔所致。
病变以脑底最明显。在脑桥、脚间池、视神经交叉及大脑外侧裂等处之蛛网膜下腔内,有多量灰黄色混浊的胶冻样渗出物积聚。脑室脉络丛及室管膜有时也可有结核结节形成。病变严重者可累及脑皮质而引起脑膜脑炎。病程较长者则可发生闭塞性血管内膜炎,从而引起多发性脑软化。未经适当治疗而致病程迁延的病例,由于蛛网膜下腔渗出物的机化而发生蛛网膜粘连,可使第四脑室中孔和外侧孔堵塞,引起脑积水。
(四) 泌尿生殖系统结核病
1. 肾结核病 最常见于20-40岁男性。多为单侧性。结核杆菌来自肺结核病的血道播散。病变大多起始于肾皮、髓质交界处或肾锥体乳头。最初为局灶性结核病变,继而发生干酪样坏死。然后破坏肾乳头而破入肾盂成为结核性空洞。以后由于病变的继续扩大,形成多个空洞,最后可使肾仅剩一空壳,肾功能丧失。干酪样坏死物随尿下行,常使输尿管和膀胱感染。输尿管粘膜可发生溃疡和结核性肉芽肿形成,使管壁增厚、管腔狭窄,甚至阻塞,而引起肾盂积水或积脓。膀胱结核,以膀胱三角区最先受累,形成溃疡,以后可累及整个膀胱。肌壁受累后膀胱壁纤维化和肌层破坏,致膀胱容积缩小。膀胱溃疡和纤维组织增生如影响到对侧的输尿管口,可使管口狭窄或失去正常的括约肌功能,造成对侧健肾引流不畅,最后可引起肾盂积水而损害肾功能。
2. 生殖系统结核病 男性生殖系统结核病与泌尿系统结核病有密切关系,结核杆菌可使前列腺和精囊感染,并可蔓延至输精管、附睾等处。血源感染偶见。病变器官有结核结节和干酪样坏死形成。附睾结核是男性不育的重要原因之一。
女性生殖系统结核多由血道或淋巴道播散而来,也可由邻近器官的结核病蔓延而来。以输卵管结核最多见,为女性不孕的原因之一,其次是子宫内膜和卵巢结核。
(五) 骨与关节结核病
骨关节结核多见于儿童和青少年,多由血源播散所致。
1. 骨结核 骨结核多侵犯脊椎骨、指骨及长骨骨骺(股骨下端和胫骨上端)等处。病变常由松质骨内的小结核病灶开始,以后可发展为干酪样坏死型或增生型。
干酪样坏死型可见明显干酪样坏死和死骨形成。病变常累及周围软组织,引起干酪样坏死和结核性肉芽组织形成。坏死物液化后在骨旁形成结核性“脓肿”,由于局部并无红、热、痛,故又称“冷脓肿”。病变穿破皮肤可形成经久不愈的窦道。
增生型比较少见,主要形成结核性肉芽组织,病灶内骨小梁渐被侵蚀、吸收和消失,但无明显的干酪样坏死和死骨形成。
脊椎结核是骨结核中最常见者,多见于第10胸椎至第2腰椎。病变起自椎体,常发生干酪样坏死,以后破坏椎间盘和邻近椎体。由于病变椎体不能负重而发生塌陷,引起脊椎后突畸形。如病变穿破骨皮质可在脊柱两侧形成“冷脓肿”,或沿筋膜间隙坏死物下流,在远隔部位形成“冷脓肿”。
2. 关节结核 以髋、膝、踝、肘等关节结核多见,多继发于骨结核。病变通常开始于骨骺或干骺端,发生干酪样坏死。当病变发展侵入关节软骨和滑膜时则成为关节结核。关节结核痊愈时,关节腔常被大量纤维组织充填,造成关节强直,失去运动功能。
(六)淋巴结结核病
淋巴结结核病多见于儿童和青年,以颈部、支气管和肠系膜淋巴结,尤以颈部淋巴结结核(俗称瘰病)最为常见。结核杆菌可来自肺门淋巴结结核的播散,亦可来自口腔、咽喉部结核感染灶。淋巴结常成群受累,有结核结节形成和干酪样坏死。淋巴结逐渐肿大,最初各淋巴结尚能分离,当炎症累及淋巴结周围组织时,则淋巴结彼此粘连,形成较大的包块。