-
1 理论内容
-
2 微课视频
-
3 PPT
-
4 思维导图
-
5 临床病例讨论
第二节 子宫体疾病

一、子宫内膜异位症(endometriosis)
1. 临床特征:子宫内膜异位症的临床症状和体征以子宫内膜异位的位置不同而表现不一,通常表现为痛经或月经不调。
2. 病因及发病机制:病因未明,有以下几种学说
月经期子宫内膜经输卵管返流至腹腔器官 |
子宫内膜因手术种植在手术切口或经血流播散至远方器官 |
异位的子宫内膜由体腔上皮化生而来。 |
3.病理变化:
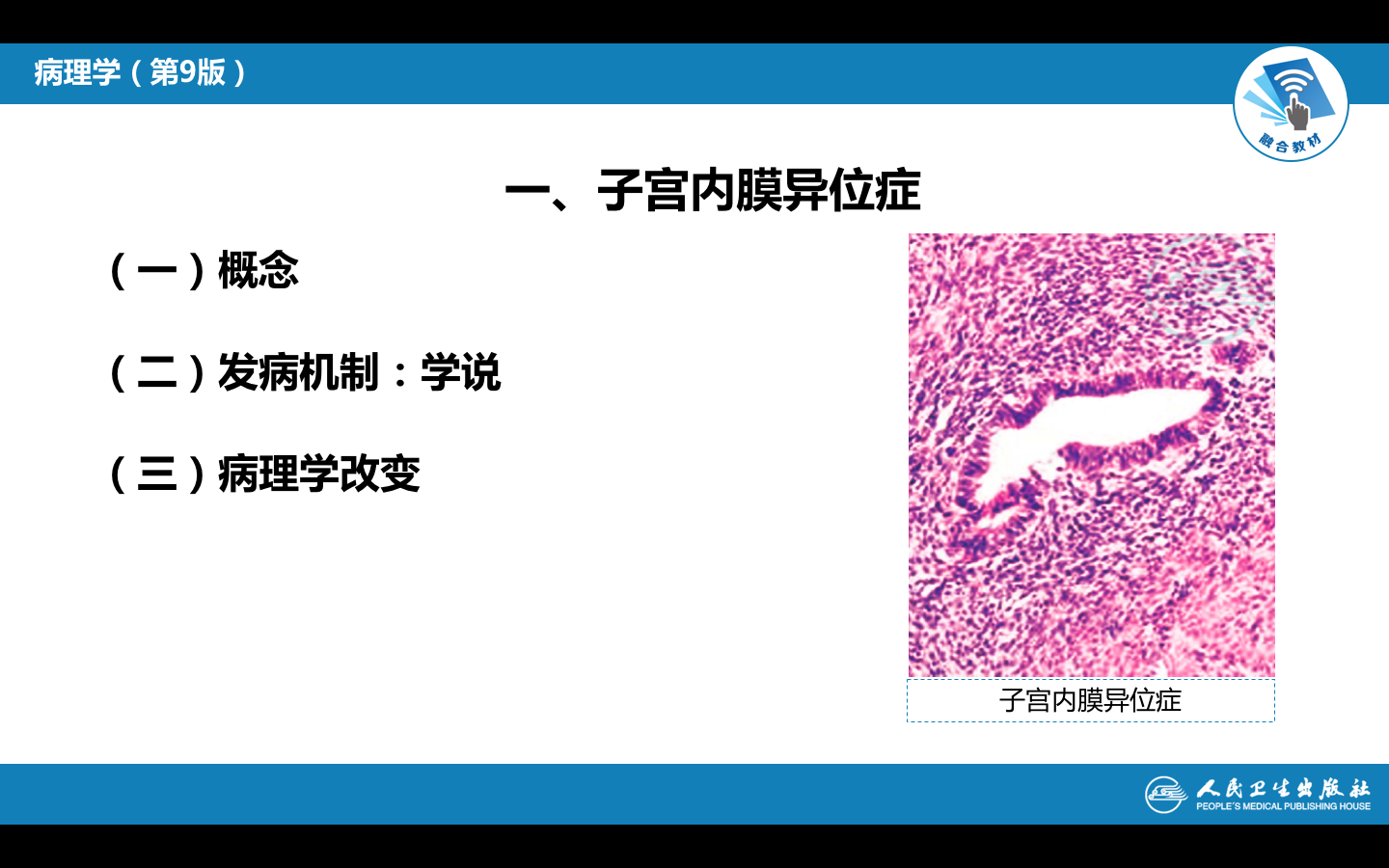
(1)受卵巢分泌激素影响,异位子宫内膜产生周期性反复性出血,肉眼观呈紫红或棕黄色,结节状,质软似桑葚,由于出血机化,可与周围器官发生纤维性粘连。如发生在卵巢,反复出血可致卵巢体积增大,形成囊腔,内含粘稠的咖啡色液体,称巧克力囊肿。
(2)镜下,可见与正常子宫内膜相似的子宫内膜腺体、子宫内膜间质及含铁血黄素;少数情况下,因时间较久,可仅见增生的纤维组织和含有含铁血黄素的巨噬细胞。
二、子宫内膜增生症(endometrial hyperplasia)
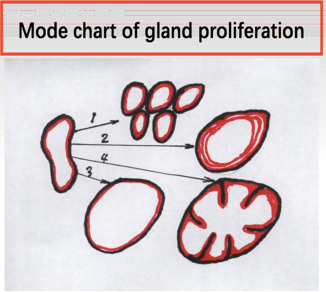
1.特点:子宫内膜增生症(endometrial hyperplasia)是由于内源性或外源性雌激素增高引起的子宫内膜腺体或间质增生,临床主要表现为功能性子宫出血,育龄期和更年期妇女均可发病。子宫内膜增生、不典型增生和子宫内膜癌,无论是形态学还是生物学都为一连续的演变过程。
2. 病理变化 基于细胞形态和腺体结构增生和分化程度的不同,分型如下:
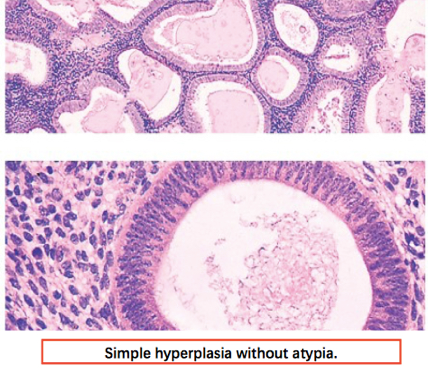
(1) 单纯性增生 (simple hyperplasia) 以往称为轻度增生或囊性增生,腺体数量增加,某些腺体扩张成小囊。 衬覆腺体的上皮一般为单层或假复层,细胞呈柱状,无异型性,细胞形态和排列与增生期子宫内膜相似。1%的单纯性子宫内膜增生可进展为子宫内膜腺癌。
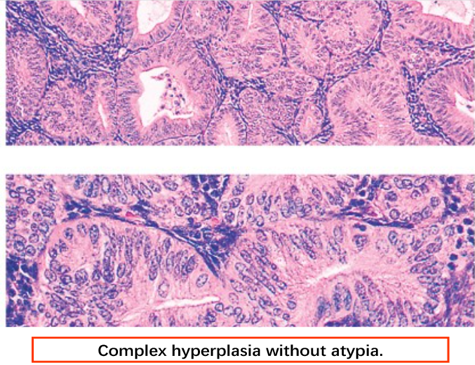
(2)复杂性增生 (complex hyperplasia) 以往称腺瘤型增生,腺体明显增生,相互拥挤,出现背靠背现象。腺体结构复杂且不规则,由于腺上皮细胞增生,可向腺腔内呈乳头状或向间质内出芽样生长,无细胞异型性。内膜间质明显减少。约3%可发展为腺癌。
(3) 非典型增生 (atypical hyperplasia) 在复杂性增生的基础上,伴有上皮细胞异型性,细胞极性紊乱,体积增大,核浆比例增加,核染色质浓聚,核仁醒目,可见多少不等的核分裂像。重度不典型增生有时和子宫内膜癌较难鉴别,若有间质浸润则归属为癌,往往需经子宫切除后全面检查才能确诊。1/3的患者可发展为腺癌。
三、子宫内膜癌 (endomertrial adenocarcinoma)
1. 临床特征 子宫体癌又称子宫内膜腺癌 ,是由子宫内膜上皮细胞发生的恶性肿瘤,多见于50岁以上绝经期和绝经期后妇女,以50-59岁为高峰。近年来由于子宫颈癌发病率降低,我国人口平均寿命延长,以及更年期激素替代疗法的应用,发病率呈上升趋势。
2. 病因及发病机制 子宫体癌的病因尚未明了,一般认为与雌激素长期持续作用有关,患者常有内分泌失调的表现。另有部分子宫内膜癌的发生似乎与体内雌激素增加及子宫内膜增生无关,而是在非活动性或萎缩子宫内膜基础上发生。这组患者的平均年龄偏大,肿瘤分化较差,其中某些肿瘤组织形态和卵巢浆液性囊腺癌相似,称为子宫内膜浆液性癌,常有p53基因过度表达,预后较雌激素相关的子宫内膜癌差。
3. 病理变化
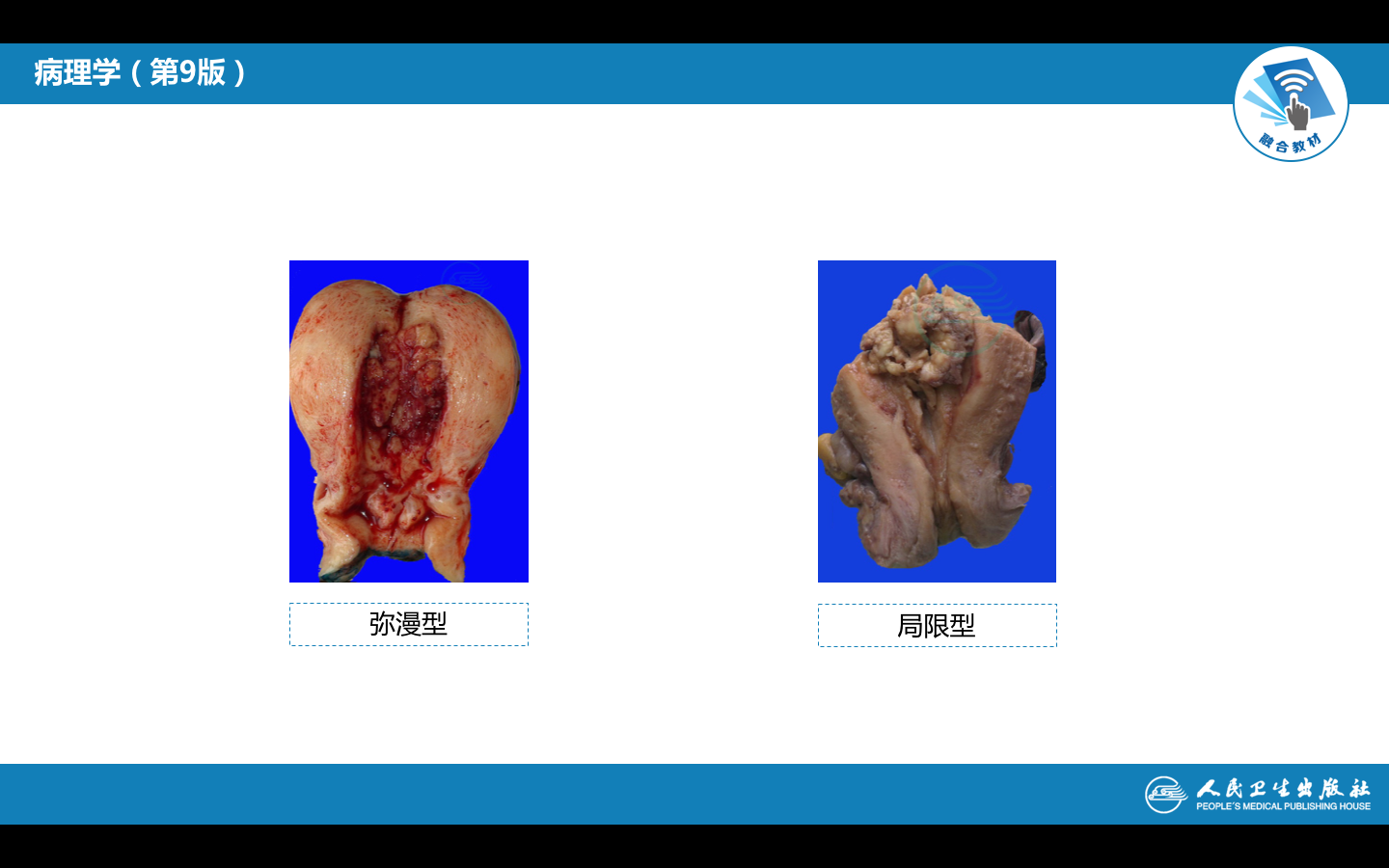
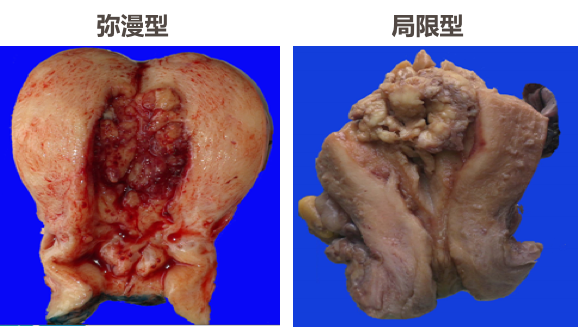
(1)肉眼观,子宫内膜癌分为弥漫型和局限型。弥漫型表现为子宫内膜弥漫性增厚,表面粗糙不平,灰白质脆,常有出血坏死或溃疡形成,并不同程度地浸润子宫肌层。局限型多位于子宫底或子宫角,常呈息肉或乳头状突向宫腔。如果癌组织小而表浅,可在诊断性刮宫时全部刮出,在切除的子宫内找不到癌组织。
(2)镜下,以高分化腺癌居多。①高分化腺癌:腺管排列拥挤、紊乱,细胞轻度异型,结构貌似增生的内膜腺体。②中分化腺癌:腺体不规则,排列紊乱,细胞向腺腔内生长可形成乳头或筛状结构,并见实性癌灶。癌细胞异型性明显,核分裂像易见。③低分化腺癌:癌细胞分化差,很少形成腺样结构,多呈实体片状排列,核异型性明显,核分裂像多见。
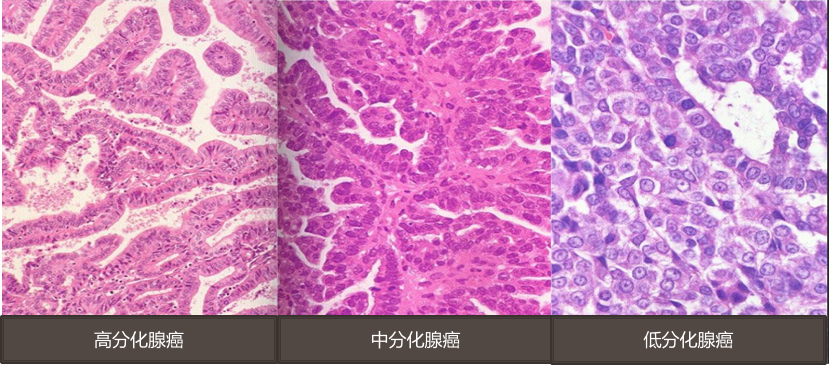
在高分化子宫内膜腺癌中,若伴有良性化生的鳞状上皮,称腺棘癌(adenoacanthoma);腺癌伴有鳞癌上皮成分,则称为腺鳞癌(adenosquamous carcinoma)。
4.扩散 子宫内膜癌一般生长缓慢,可局限于宫腔内多年,转移发生较晚。扩散途径以直接蔓延和淋巴道转移多见,血道转移比较少见。
(1)直接蔓延 向上可达子宫角,相继至输卵管、卵巢和其它盆腔器官;向下至宫颈管和阴道;向外可侵透肌层达浆膜而蔓延至输卵管卵巢,并可累及腹膜和大网膜。
(2)淋巴道转移 宫底部的癌多转移至腹主动脉旁淋巴结;子宫角部的癌可经圆韧带的淋巴管转移至腹股沟淋巴结;累及宫颈管的癌可转移至宫旁、髂内外和髂总淋巴结。
(3)血行转移 晚期可经血道转移至肺、肝及骨骼。
5. 临床病理联系
(1)临床表现和特征:早期,患者可无任何症状,最常见的临床表现是阴道不规则流血,部分患者可有阴道分泌物增多,呈淡红色。如继发感染则呈脓性,有腥臭味。晚期,癌组织侵犯盆腔神经,可引起下腹部及腰骶部疼痛等症状。
(2)根据癌组织的累及范围,子宫内膜癌分期如下:
| 分期 | 生长范围 | 预后 |
| Ⅰ期 | 癌组织限定于子宫体; | 术后的五年生存率接近90% |
| Ⅱ期 | 癌组织累及子宫体和子宫颈 | 术后生存率接近30%-50% |
| Ⅲ期 | 癌组织向子宫外扩散,尚未侵入盆腔外组织; | |
| Ⅳ期 | 癌组织已超出盆腔范围,明显累及膀胱和直肠粘膜。 | 晚期患者则低于20% |
四、子宫平滑肌瘤(Leiomyoma of uterus)
1.特征 子宫平滑肌瘤(Leiomyoma of uterus)是女性生殖系统最常见的肿瘤。如果将微小的平滑肌瘤也计算在内,30岁以上妇女的发病率高达70%,多数肿瘤在绝经期以后可逐渐萎缩。发病有一定的遗传倾向,雌激素可促进其生长。
2. 病理变化
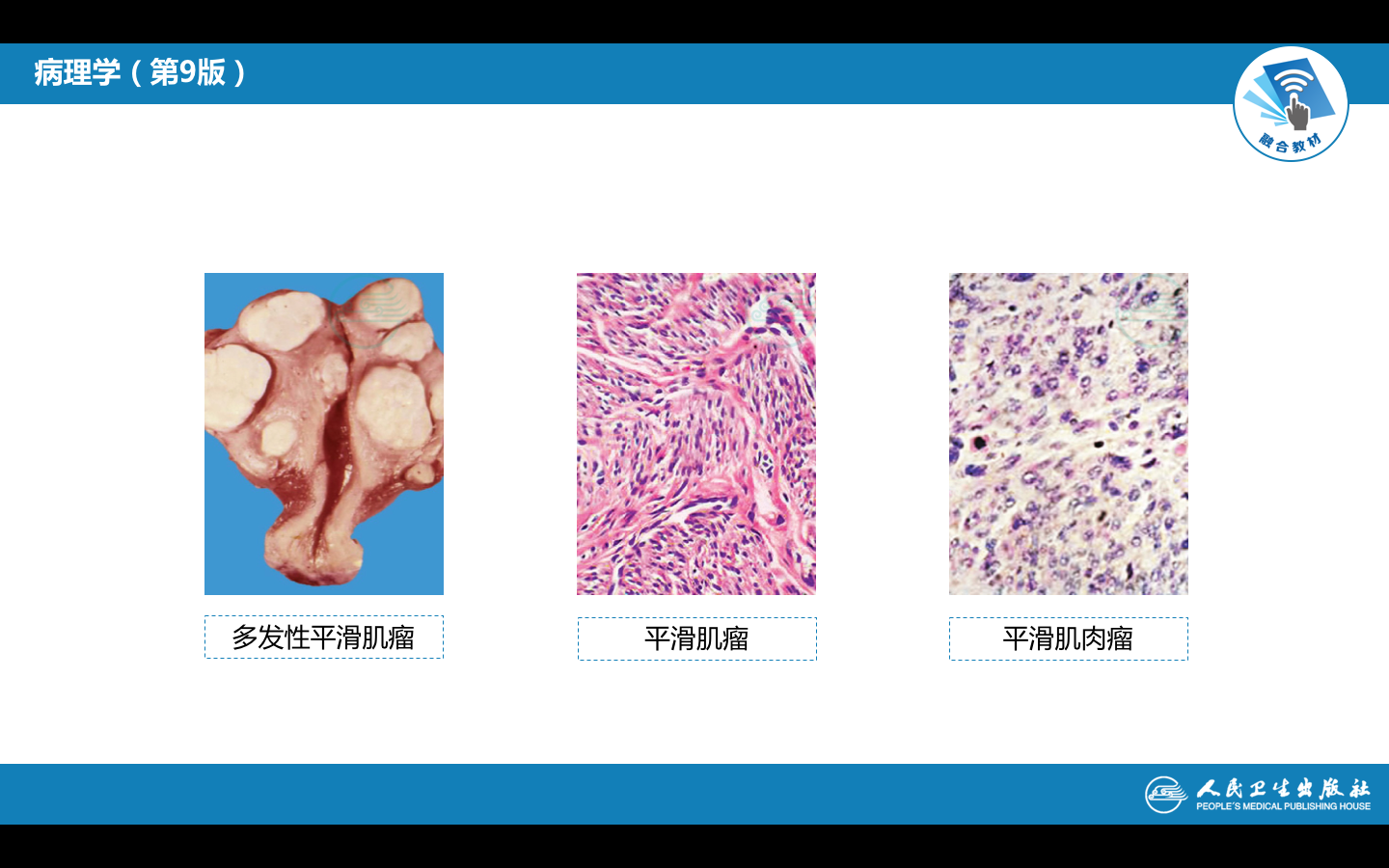
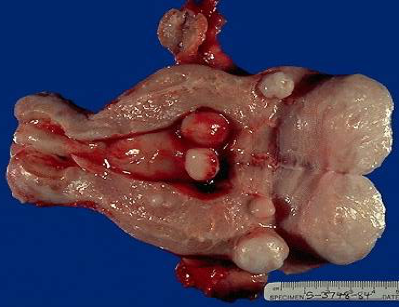
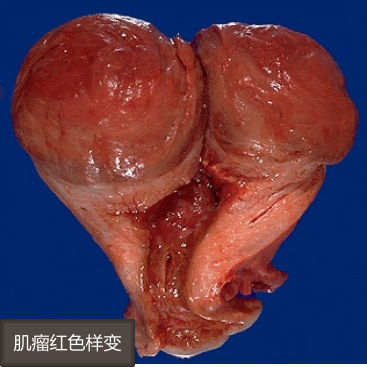
(1)肉眼观,多数肿瘤发生于子宫肌层,一部分可位于粘膜下或浆膜下,脱垂于子宫腔或子宫颈口。肌瘤小者仅镜下可见,大者可超过30cm。单发或多发,多者达数十个,称多发性子宫肌瘤。肿瘤表面光滑,界清,无包膜。切面灰白,质韧,编织状或旋涡状。有时肿瘤可出现均质的透明、粘液变性或钙化。当肌瘤间质血管内有血栓形成时,肿瘤局部可发生梗死伴出血和溶血,肉眼呈暗红色,称红色变性。
(2)镜下,瘤细胞与正常子宫平滑肌细胞相似,梭形,束状或旋涡状排列,胞浆红染,核呈长杆状,两端钝圆,核分裂少见,缺乏异型性。肿瘤与周围正常平滑肌界限清楚。
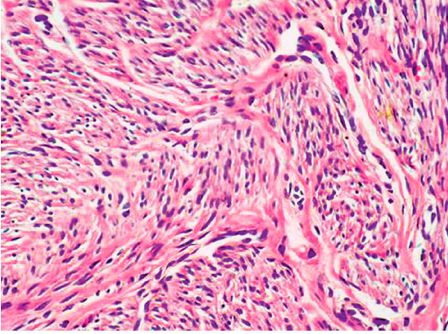
平滑肌瘤极少恶变,如肿瘤组织出现坏死,边界不清,细胞异型,核分裂增多,应诊断为平滑肌肉瘤(leiomyosarcoma)(如下图)。
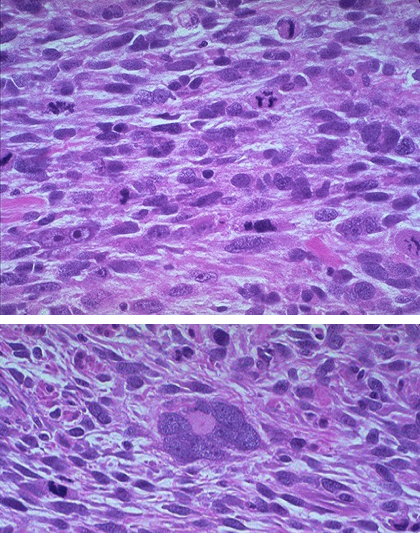
3. 临床病理联系 即便平滑肌瘤的体积很大,也可没有症状。最主要的症状是由粘膜下平滑肌瘤引起的出血,或压迫膀胱引起的尿频。血流阻断可引起突发性疼痛和不孕。其次,平滑肌瘤可导致自然流产,胎儿先露异常和绝经后流血。
平滑肌肉瘤切除后有很高的复发倾向,一半以上可通过血流转移到肺、骨、脑等远隔器官 ,也可在腹腔内播散。