-
1 理论知识
-
2 微课视频
-
3 PPT
-
4 思维导图
-
5 临床病例讨论
第一节 肺炎症性疾病

肺炎( pneumonia)通常指肺的急性渗出性炎症是呼吸系统的常见病、多发病。根据病因不同:
一、细菌性肺炎
(一)大叶性肺炎
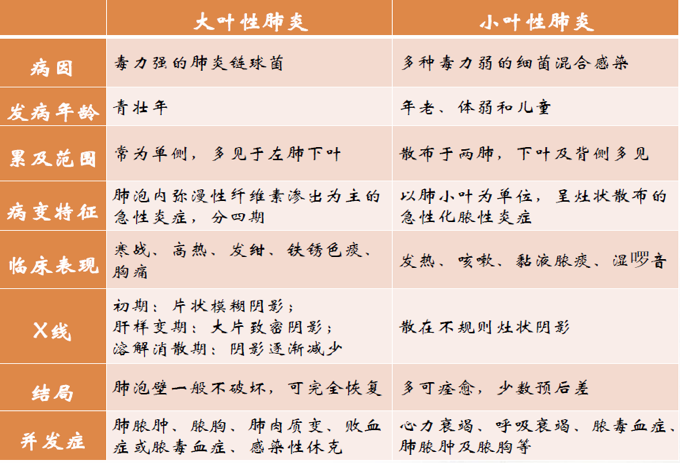
大叶性肺炎(lobar pneumonia)主要是由肺炎链球菌引起,病变累及一个肺段以上肺组织,以肺泡内弥漫性纤维素渗出为主的急性炎症。病变起始于局部肺泡,并迅速蔓延至一个肺段或整个大叶。临床上起病急骤,常以高热、恶寒开始,继而出现胸痛、咳嗽、咳铁锈色痰,呼吸困难,并有肺实变体征及外周血白细胞计数增高等。病程大约一周,体温骤降,症状消失。该病多发生于青壮年男性。
1. 病因及发病机制
致病菌
多种细菌均可引起大叶性肺炎,但绝大多数为肺炎链球菌,其中以Ⅲ型致病力最强。肺炎链球菌为革兰阴性球菌,有荚膜,其致病力是由于高分子多糖体的荚膜对组织的侵袭作用。少数为肺炎杆菌、金黄色葡萄球菌、溶血性链球菌、流感嗜血杆菌等。
致病机制
肺炎链球菌为口腔及鼻咽部的正常寄生菌群,若呼吸道的排菌自净功能及机体的抵抗力正常时,不引发肺炎。当机体受寒、过度疲劳、醉酒、感冒、糖尿病、免疫功能低下等使呼吸道防御功能被削弱,细菌侵入肺泡通过变态反应使肺泡壁毛细血管通透性增强,浆液及纤维素渗出,富含蛋白的渗出物中细菌迅速繁殖,并通过肺泡间孔或呼吸细支气管向邻近肺组织蔓延,波及一个肺段或整个肺叶。大爷间的蔓延系带菌的渗出液经叶支气管播散所致。
2. 病理变化
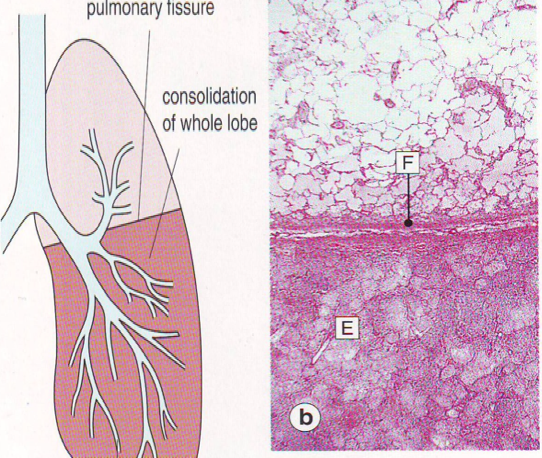
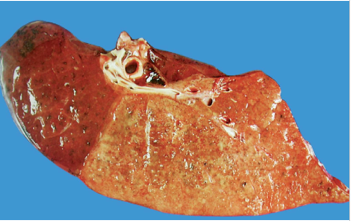
大叶性肺炎其病变主要为肺泡内的纤维素性渗出性炎症。一般只累及单侧肺,以下叶多见,也可先后或同时发生于两个以上肺叶,如图1-1。
(图1-1,病变弥漫性—大叶性肺炎)
典型的自然发展过程大致可分为四个期,但是,如今抗生素的早期应用,大叶性肺炎上述典型经过在实际病例中已不多见,病变分期不明显,临床症状也不甚典型,病变范围往往也较局限,表现为肺段性肺炎。
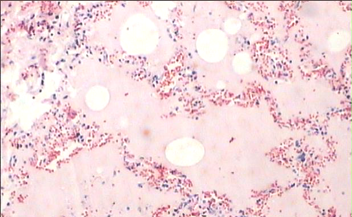
(1)充血水肿期 主要见于发病后1~2天。肉眼观,肺叶肿胀、充血,呈暗红色,挤压切面可见淡红色浆液溢出。镜下,肺泡壁毛细血管扩张充血,肺泡腔内可见浆液性渗出物,其中见少量红细胞、嗜中性粒细胞、肺泡巨噬细胞。渗出物中可检出肺炎链球菌,此期细菌可在富含蛋白质的渗出物中迅速繁殖。
(图1-2)
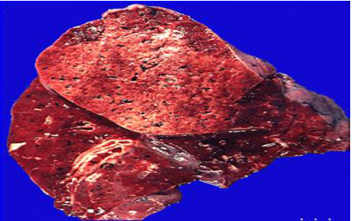
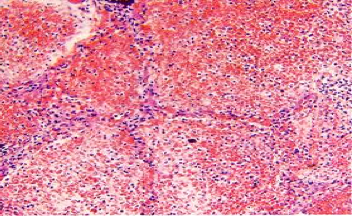
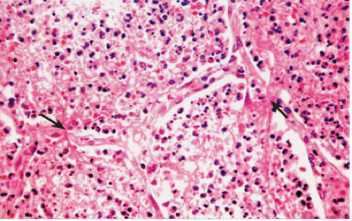
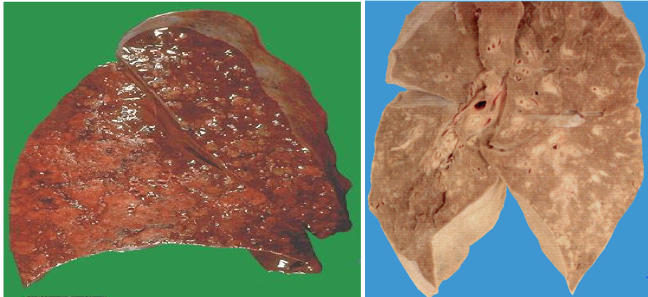
(2)红色肝变期 一般为发病后的3~4天进入此期。肉眼观,受累肺叶进一步肿大,质地变实,切面灰红色,较粗糙。胸膜表面可有纤维素性渗出物(图1-3)。镜下,肺泡壁毛细血管仍扩张充血,肺泡腔内充满含大量红细胞、一定量纤维素、少量嗜中性粒细胞和巨噬细胞的渗出物,纤维素可穿过肺泡间孔与相邻肺泡中的纤维素网相连,有利于肺泡巨噬细胞吞噬细菌,防止细菌进一步扩散(图1-4)。
图1-3 肉眼观
图1-4 镜下观
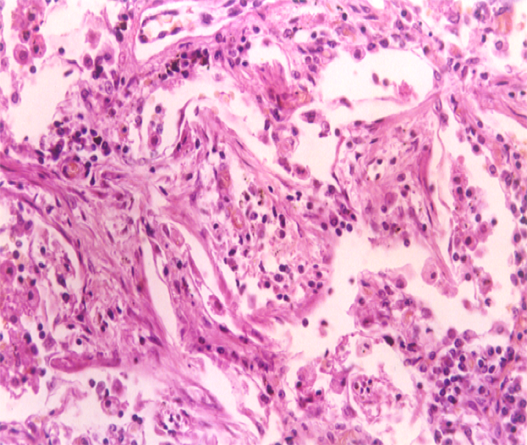
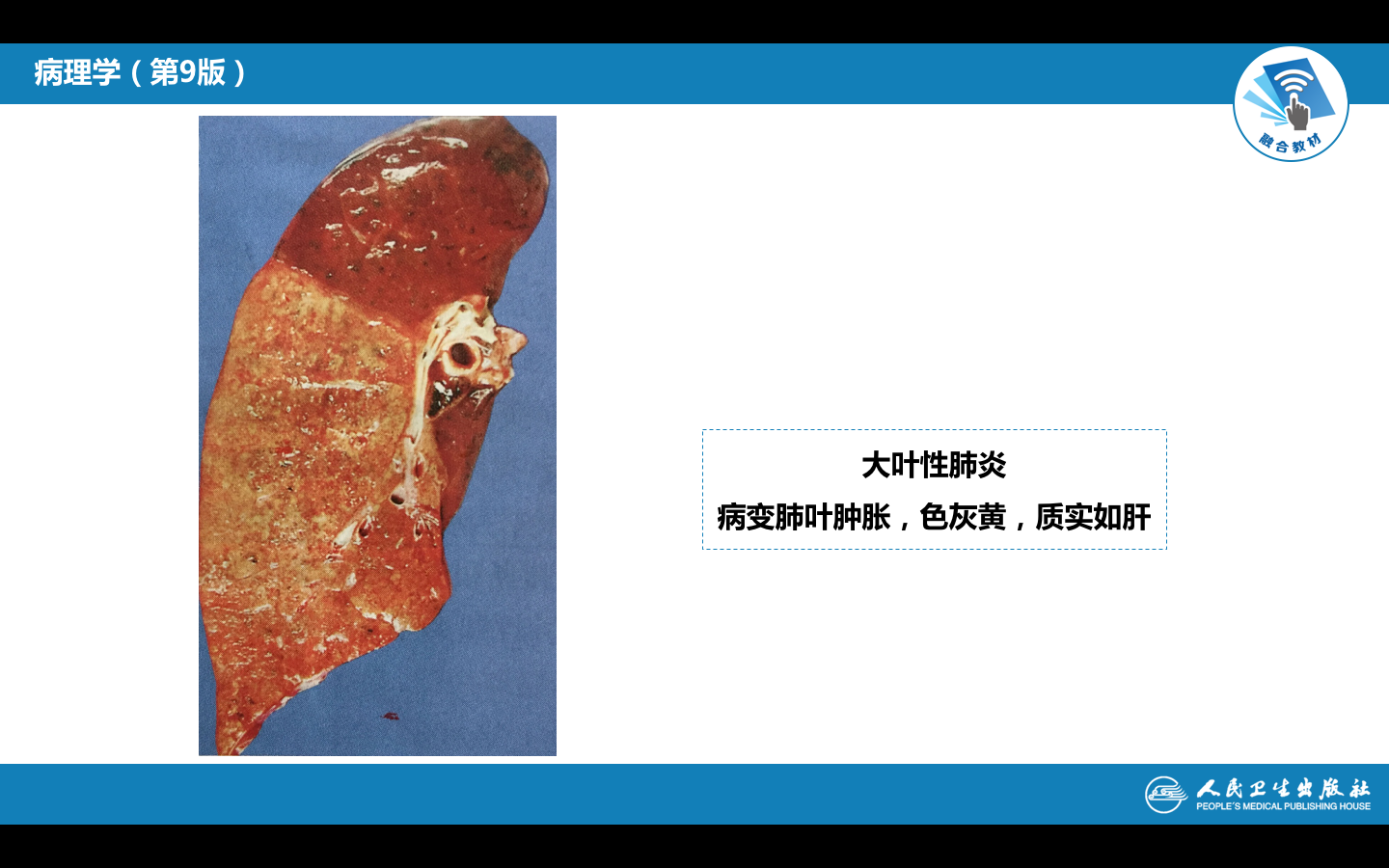
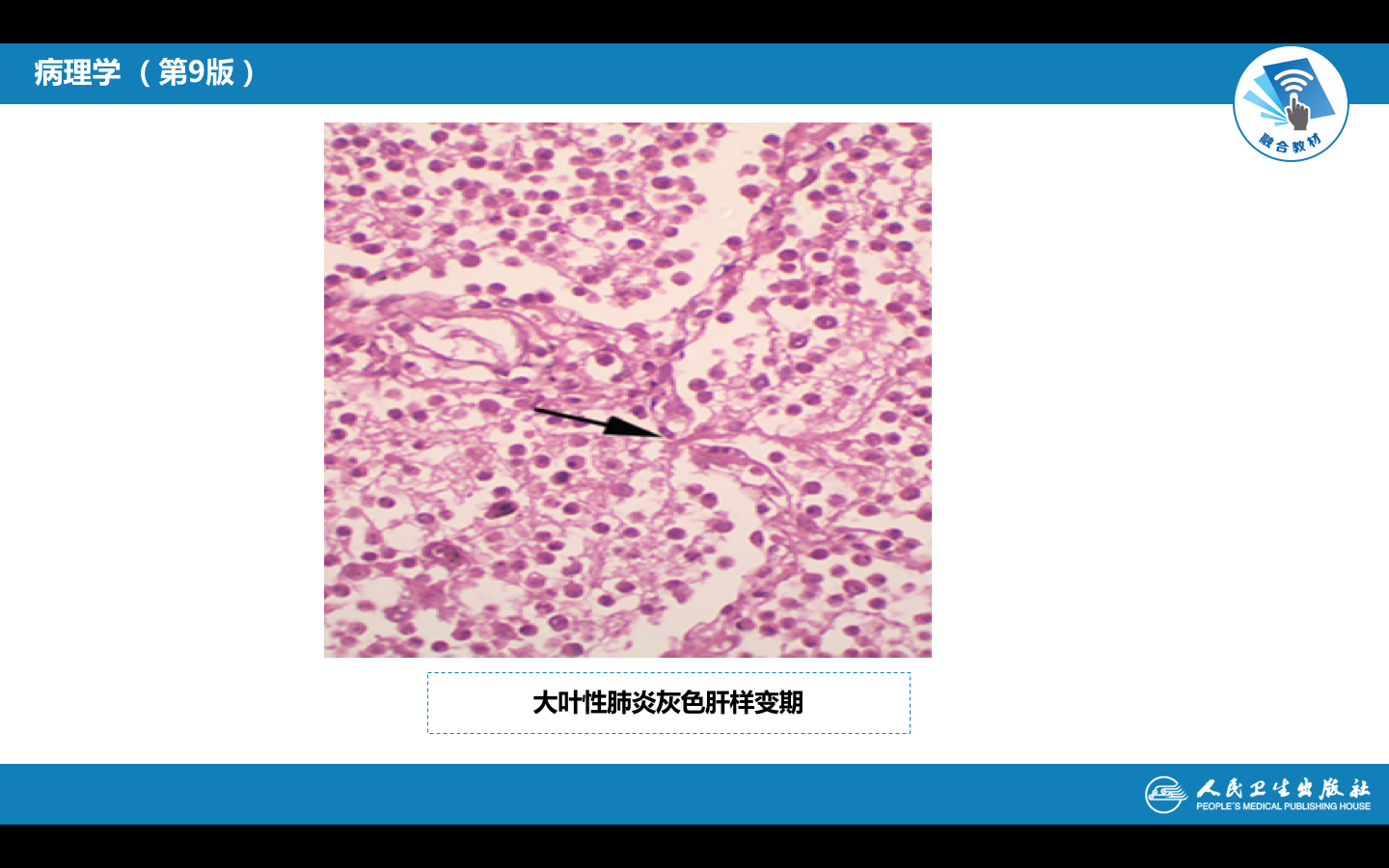
(3)灰色肝变期 见于发病后的第5~6天。肉眼观,肺叶肿胀,质实如肝,切面干燥粗糙,由于此期肺泡壁毛细血管受压而充血消退,肺泡腔内的红细胞大部分溶解消失,而纤维素渗出显著增多,故实变区呈灰白色(图1-5)。镜下,肺泡腔渗出物以纤维素为主,纤维素网中见大量嗜中性粒细胞,红细胞较少。肺泡壁毛细血管受压而呈贫血状态。渗出物中肺炎链球菌多已被消灭,故不易检出(图1-6)。
图1-5 肉眼观
图1-6 镜下观
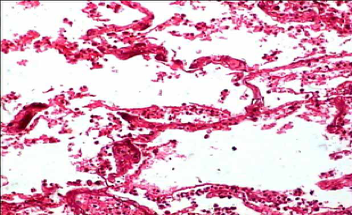
(4)溶解消散期 发病后1周左右,随着机体免疫功能的逐渐增强,病原菌被巨噬细胞吞噬、溶解,嗜中性粒细胞变性、坏死,并释放出大量蛋白溶解酶, 使渗出的纤维素逐渐溶解,肺泡腔内巨噬细胞增多。溶解物部分经气道咳出,或 经淋巴管吸收,部分被巨噬细胞吞噬。肉眼观,实变的肺组织质地变软,病灶消失,渐近黄色,挤压切面可见少量脓样混浊的液体溢出。病灶肺组织逐渐净化,肺泡重新充气,由于炎症未破坏肺泡壁结构,无组织坏死,故最终肺组织可完全恢复正常的结构和功能(图1-7)。
图1-7
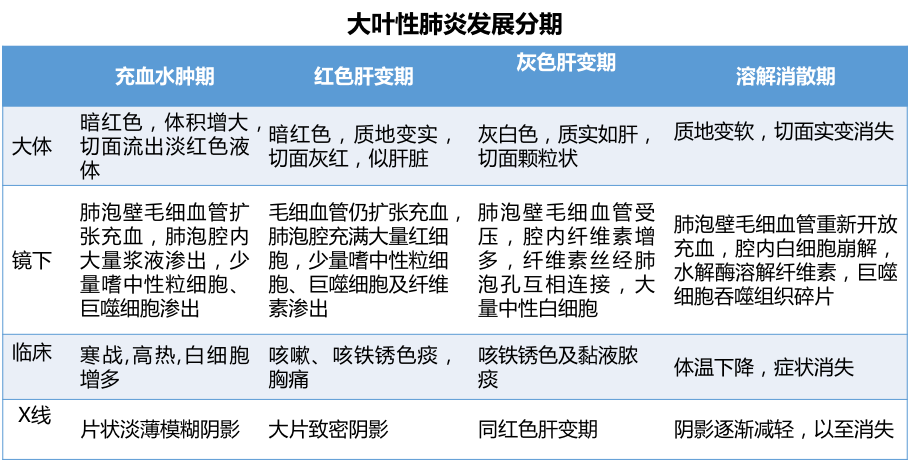
大叶性肺炎病理变化小结:
3. 并发症
大叶性肺炎并发症较少见,如治疗不及时、病原菌毒力强或机体反应性过高则可出现肺脓肿、脓胸或脓气胸。
严重感染细菌入血繁殖并播散可致败血症或脓毒败血症。如引起末梢循环衰竭及中毒症状可导致感染性休克。
病变累及胸膜导致纤维素渗出而发生纤维素性胸膜炎。
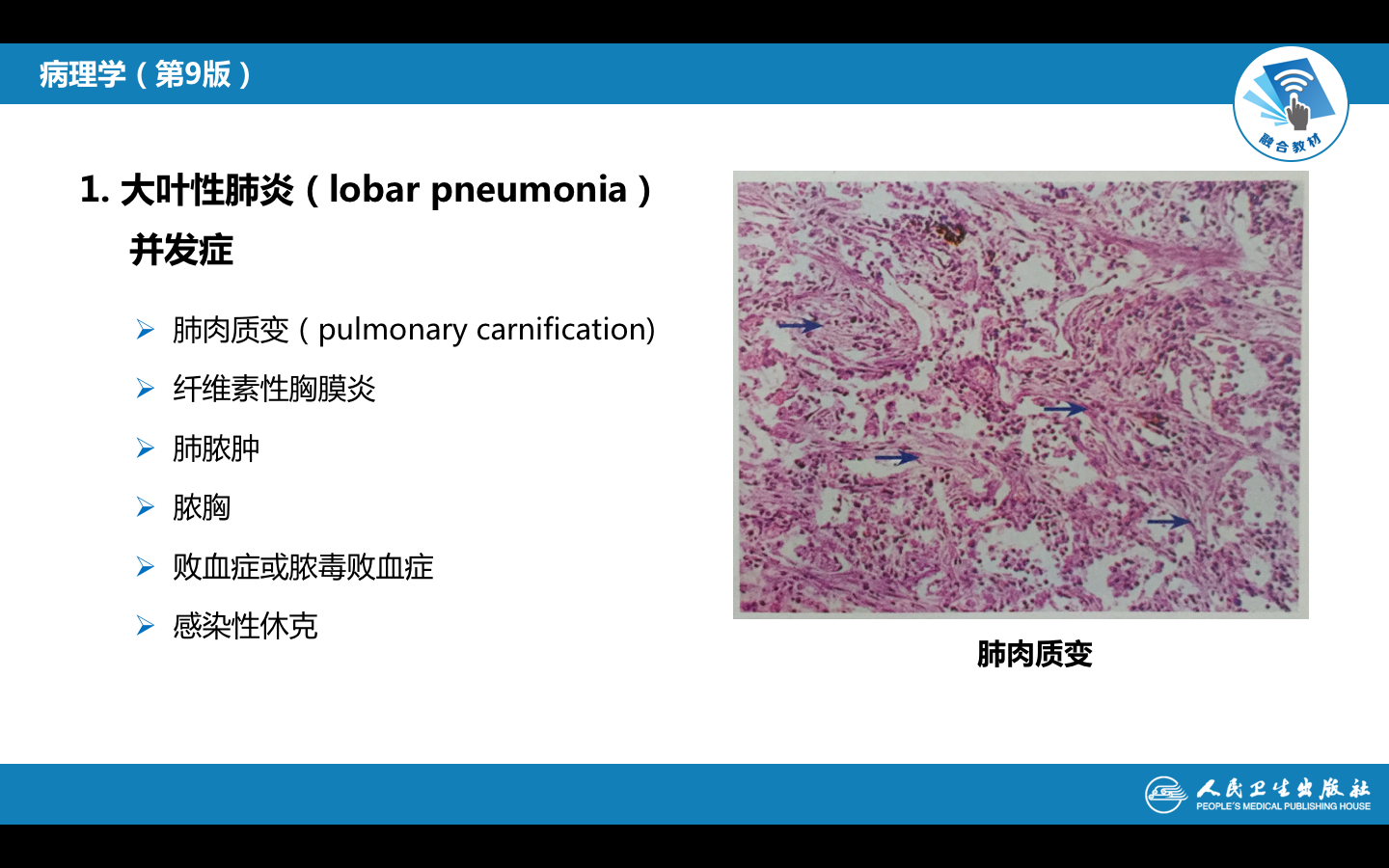
肺肉质变(pulmonary carnification):由于肺泡腔内渗出的嗜中性粒细胞数量少或功能缺陷,释放蛋白溶解酶不足以使渗出的纤维素完全溶解而被吸收清除,由肉芽组织机化,使病变肺组织呈褐色肉样纤维组织,称肺肉质变。
图3-1 肺肉质变
4. 临床病理联系
疾病早期,患者因毒血症而出现高热、寒战,外周血白细胞计数增高。因肺泡腔内有浆液性渗出物,故听诊可闻及湿性啰音,X线检查肺纹理增粗。当肺组织发生实变时,临床上则出现叩诊呈浊音、触觉语颤增强及支气管呼吸音等典型实变体征。由于肺泡腔充满渗出物,使肺泡换气功能下降,出现发绀等缺氧症状及呼吸困难。以后渗出物中的红细胞被巨噬细胞吞噬、破坏,形成含铁血黄素混于痰中,使痰液呈铁锈色。随着肺泡腔中红细胞被大量纤维素和嗜中性粒细胞取代,痰液的铁锈色消失。并发纤维素性胸膜炎时可出现胸痛,听诊可闻及胸膜摩擦音。X线检查可见段性或大叶性分布的均匀密度增高阴影。随着病原菌被消灭,渗出物溶解、液化和清除,临床症状减轻,肺实变灶消失。X线表现为散在不均匀的片状阴影。若不出现并发症,本病的自然病程为2周左右,若早期应用抗生素可缩短病程。
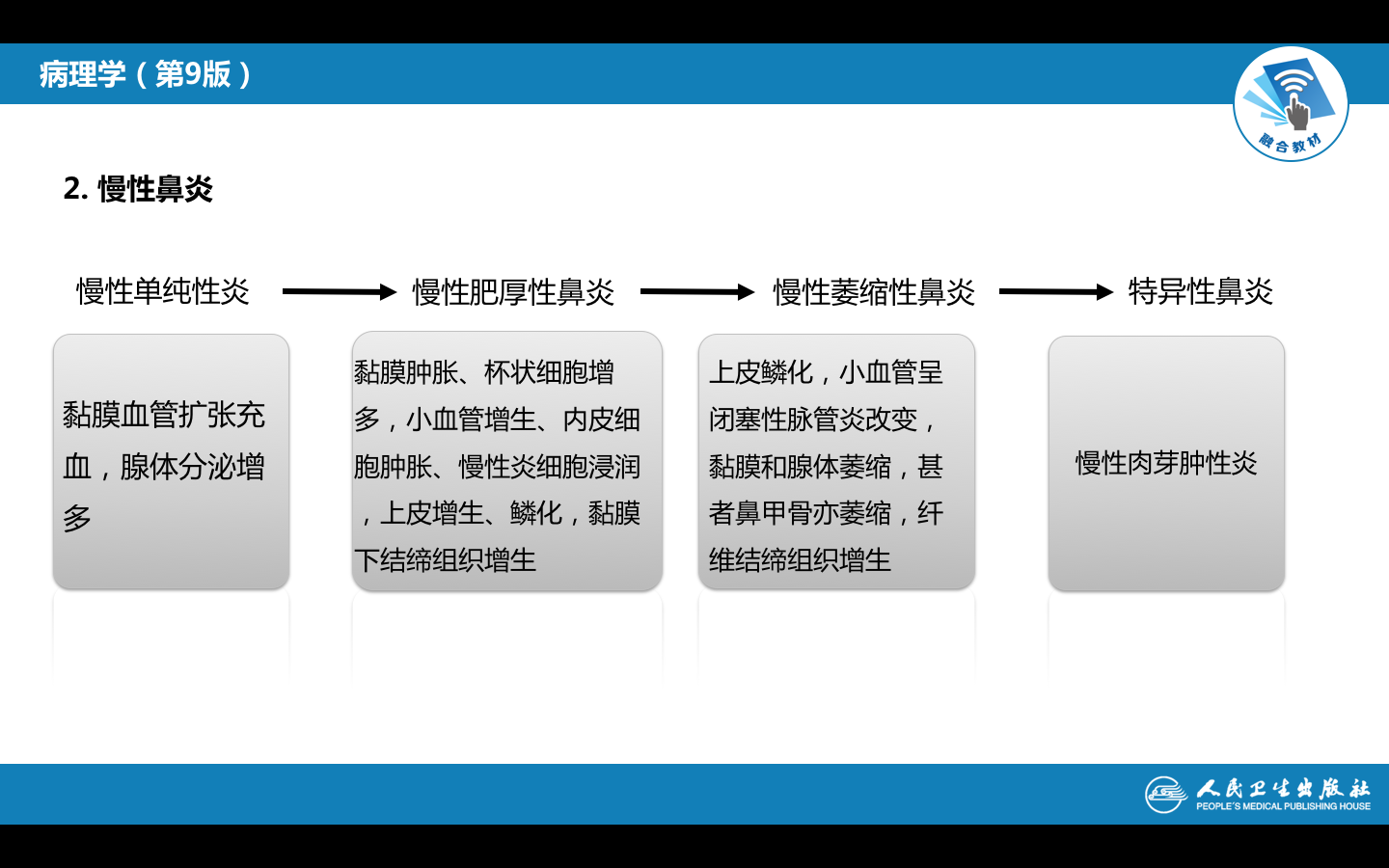
(二)小叶性肺炎
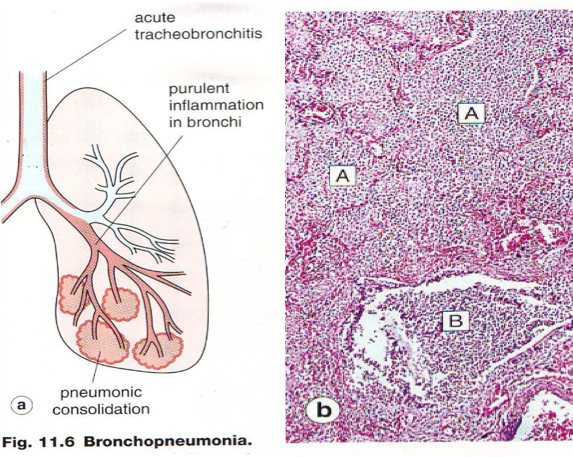
小叶性肺炎(lobular pneumonia)是以肺小叶为单位的灶状急性化脓性炎症。由于病灶多以细支气管为中心,故又称支气管肺炎(bronchopneumonia)。病变起始于支气管,并向其周围所属肺泡蔓延。多见于小儿和年老体弱者。临床上主要表现为发热、咳嗽、咳痰等症状,听诊肺部可闻及散在的湿性啰音。
1. 病因及发病机制
致病菌:小叶性肺炎多由细菌感染所致,常为多种细菌混合感染。凡能引起支气管炎的细菌几乎都能导致本病。常见的致病菌通常为口腔及上呼吸道内致病力较弱的常驻寄生菌,如肺炎链球菌、葡萄球菌、绿脓杆菌、大肠杆菌、流感嗜血杆菌等。
发病机制:某些诱因如患急性传染病、营养不良、受寒等使机体抵抗力下降,呼吸道的防御机能受损,粘液分泌增多,这些细菌即可入侵细支气管及末梢肺组织并繁殖,引起小叶性肺炎。病原菌多经呼吸道侵入肺组织,仅少数经血道引起本病。
易感人群:某些因大手术、心力衰竭等长期卧床的病人,由于肺部血液循环缓慢,产生肺淤血、水肿,加之血液本身的重力作用,使侵入的致病菌易于繁殖,导致坠积性肺炎(hypostatic pneumonia)。全身麻醉、昏迷病人及某些溺水者或胎儿由于某些原因发生宫内呼吸等,常误将分泌物、呕吐物等吸入肺内,引起吸入性肺炎(aspiration pneumonia)。这两种肺炎亦属于小叶性肺炎。
2. 病理改变
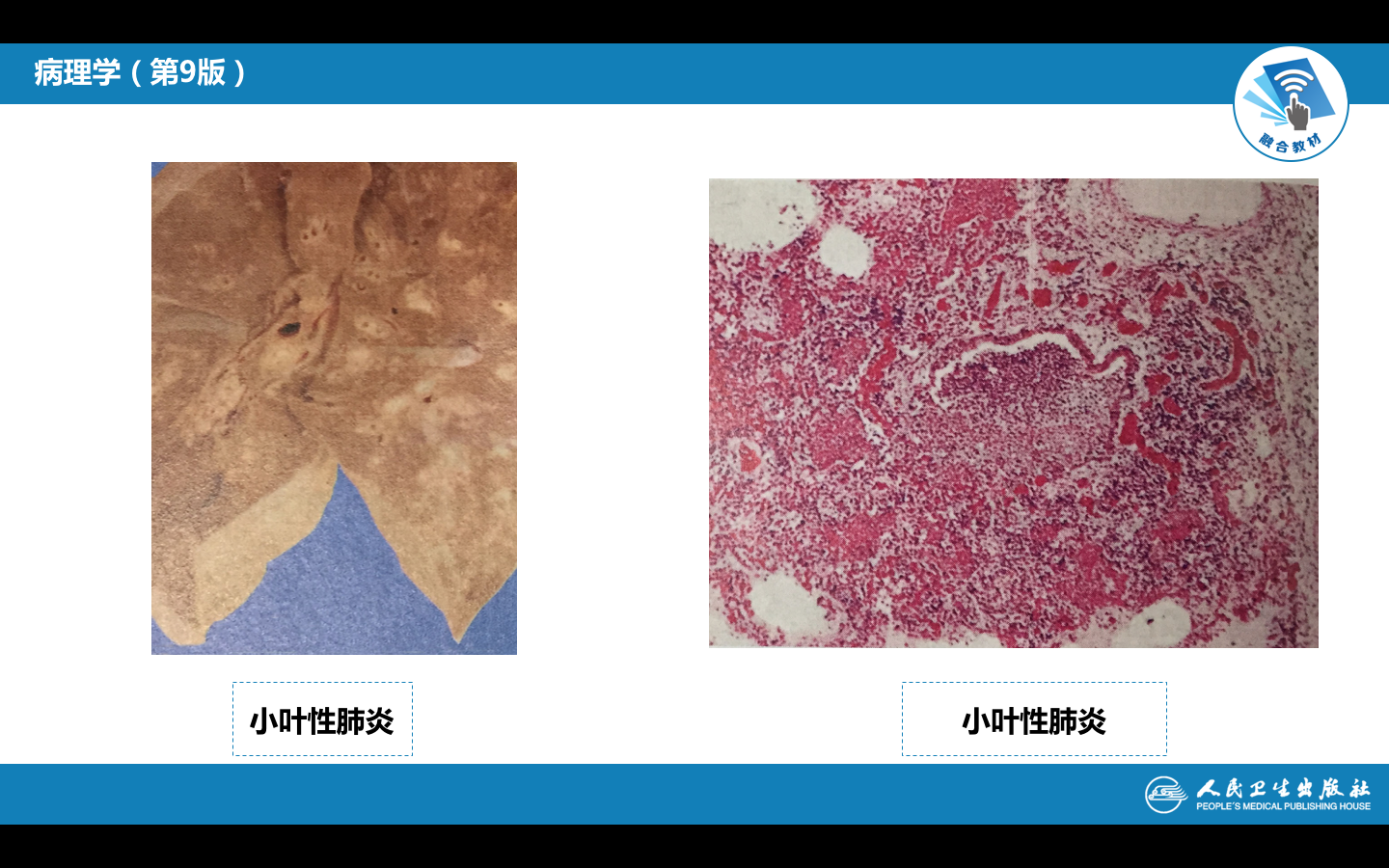
(1)肉眼观:典型病例双肺出现散在分布的多发性实变病灶,病灶大小不等,一般直径在1cm左右(相当于肺小叶范围),尤以两肺下叶及背侧较多。病灶形状不规则,色暗红或灰黄*色,质实,多数病灶中央可见受累的细支气管,挤压可见淡黄*色脓性渗出物溢出。严重者,病灶互相融合成片,甚至累及全叶,形成融合性小叶性肺炎(confluent bronchopneumonia)。
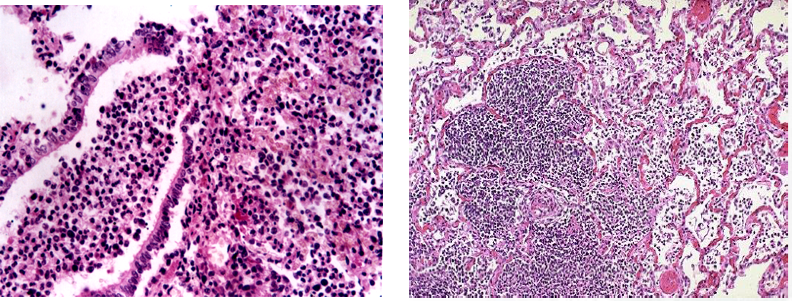
(2)镜下,受累的细支气管壁充血水肿,嗜中性粒细胞浸润,粘膜上皮细胞坏死脱落,管腔内充满大量嗜中性粒细胞、浆液、脓细胞、脱落崩解的粘膜上皮细胞。支气管周围受累的肺泡壁毛细血管扩张充血,肺泡腔内见嗜中性粒细胞、脓细胞、脱落的肺泡上皮细胞,尚可见少量红细胞和纤维素。病灶周围肺组织呈不同程度的代偿性肺气肿和肺不张。肺组织内各病灶可呈炎症的不同发展阶段,病变不一致,早期主要表现为炎性充血水肿,浆液性渗出;有些病灶表现为细支气管炎及细支气管周围炎;有些则呈化脓性病变,支气管及肺泡壁遭破坏。
3. 并发症
小叶性肺炎的并发症远较大叶性肺炎多见,尤其是年老体弱者更易出现,且预后较差,严重者可危及生命。常见的并发症有心力衰竭、呼吸衰竭、肺脓肿、脓胸、脓气胸、脓毒败血症,支气管壁破坏较重且病程长者,可继发支气管扩张。
4. 临床病理联系
当支气管壁受炎症刺激而粘液分泌增多、炎性渗出使患者出现咳嗽、咳痰,痰液往往为粘液脓性或脓性。因病灶较小且分散,故除融合性支气管肺炎外,一般无肺实变体征。听诊可闻及湿性啰音,此乃病变区支气管及肺泡腔内含有炎性渗出物所致。X线检查两肺散在不规则斑片状阴影。病变重者由于肺换气功能障碍,病变区静脉血得不到充分氧和而造成缺氧,引起患者呼吸困难及发绀。
小结:
二、病毒性肺炎
病毒性肺炎(viral pneumonia)多为上呼吸道病毒感染向下蔓延所致的肺部炎症。在非细菌性肺炎中最为常见。引起肺炎的病毒主要为流感病毒、副流感病毒、腺病毒、呼吸道合胞病毒、麻疹病毒、巨细胞病毒、鼻病毒等。常通过飞沫呼吸道传染,传播速度快。多发于冬春季节,一般为散发,偶可爆发流行。除流感病毒肺炎外,患者多为儿童。
1. 病理变化
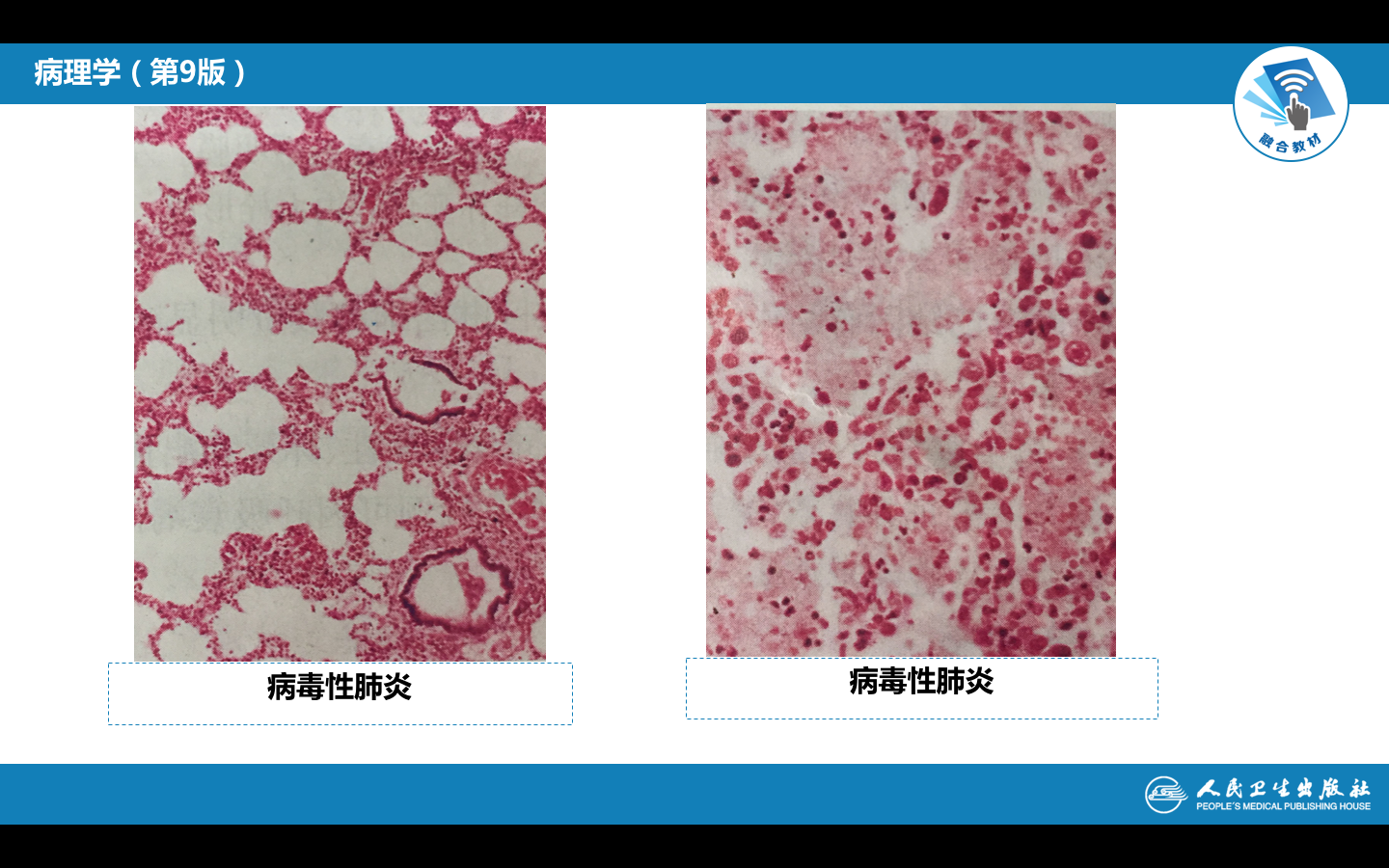
病毒性肺炎的基本病变为急性间质性肺炎,但病变形态常多样化,常由多种病毒混合感染或继发细菌感染所致。
肉眼观:病变可不明显,肺组织因充血水肿而体积轻度增大。
镜下
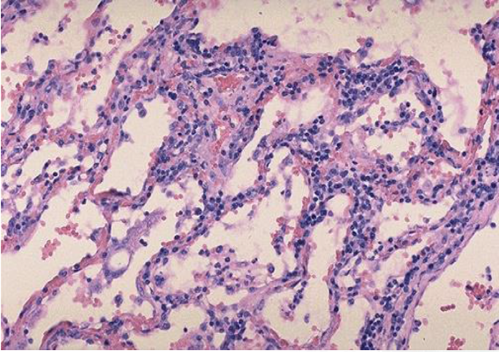
(1)早期或轻型:炎症由支气管、细支气管开始,沿肺的间质向纵深发展,支气管、细支气管壁及其周围组织和小叶间隔等肺间质充血水肿,淋巴细胞、单核细胞浸润,致使肺泡间隔明显增宽,肺泡腔内无渗出物或仅见少量浆液(图2-1)。
图2-1
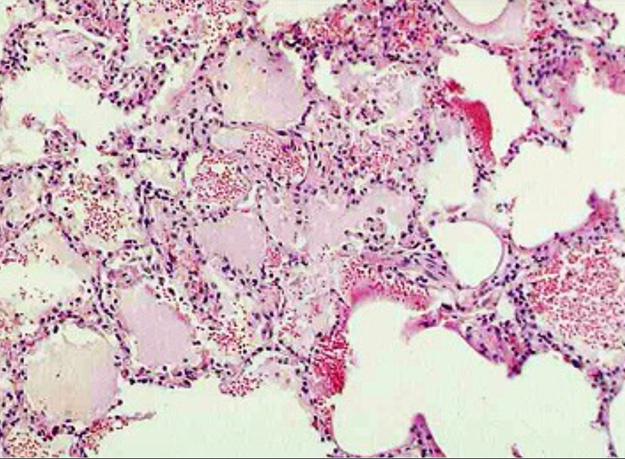
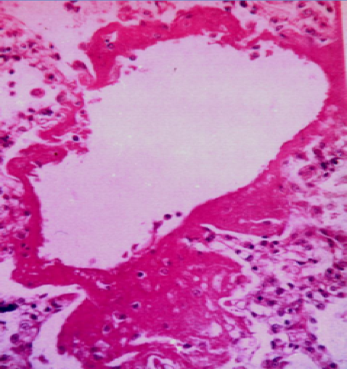
(2)严重的病例病变可波及肺泡腔,肺泡腔内可见多少不等的浆液、纤维素,单核细胞、巨噬细胞等。支气管、肺泡壁组织发生变性坏死。渗出明显者,浆液纤维素性渗出物浓缩在肺泡腔面形成一层均匀红染的膜状物,即透明膜。
图2-2 肺泡腔内渗出物
图2-2 透明膜
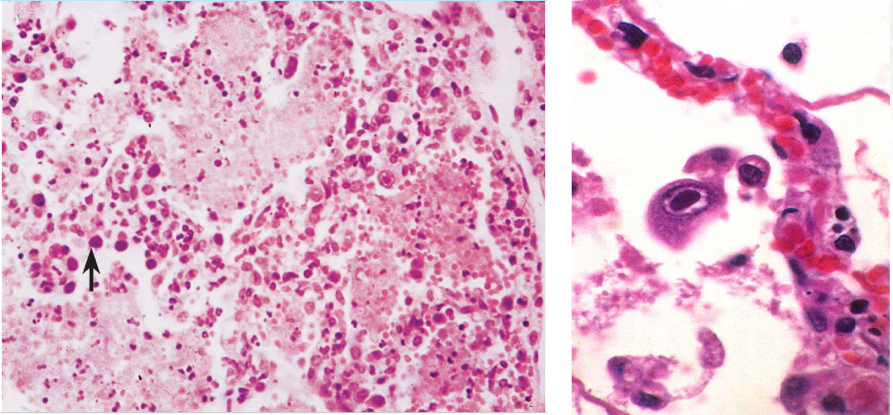
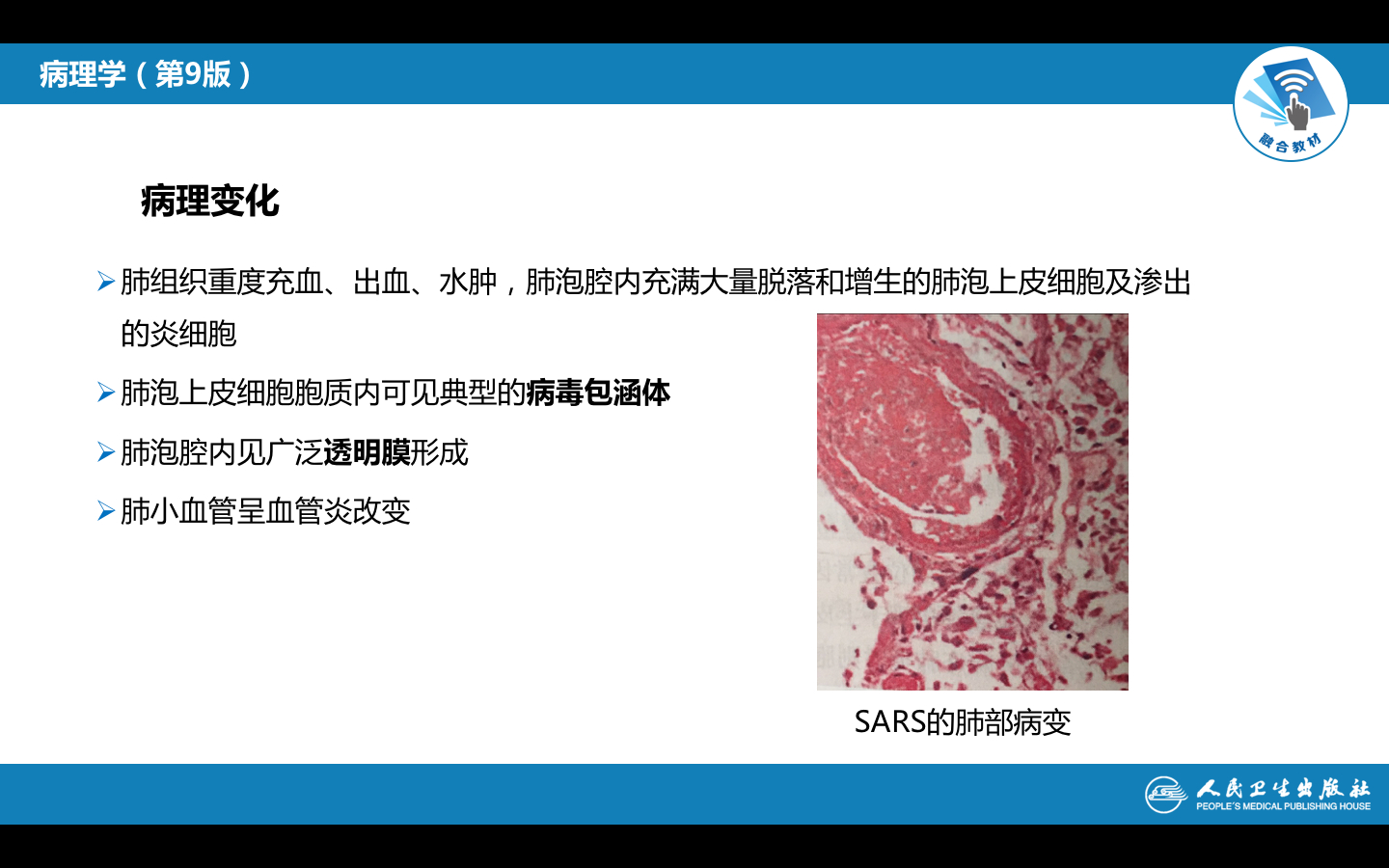
(3)在麻疹肺炎时,增生的支气管粘膜上皮和肺泡上皮细胞常形成多核巨细胞(巨细胞肺炎)。病毒性肺炎病理诊断的重要依据是找到病毒包涵体。病毒包涵体常呈圆形、椭圆形,红细胞大小,嗜酸性红染,周围有一清晰的透明晕。病毒包涵体可见于上皮细胞核内(如腺病毒)、胞浆内(如呼吸道合胞病毒)或胞核、胞浆内均有(如麻疹病毒)。病毒性肺炎若合并细菌感染,常伴化脓性病变,从而掩盖病毒性肺炎的特征。
图2-3 病毒包涵体
2. 临床病理联系
由于病毒血症患者出现发热、头痛、全身酸痛、倦怠等症状,由于炎症刺激支气管壁患者出现剧烈咳嗽、无痰。由于间质炎性渗出,患者出现明显缺氧、呼吸困难和发绀等症状。X线检查肺部可见斑点状、片状或均匀的阴影。无并发症的病毒性肺炎预后较好。
重症急性呼吸综合征(severe acute respiratory syndrome, SARS)是一新病种,国内又称传染性非典型肺炎,初步查明是由变异的冠状病毒所引起,临床表现比一般病毒性肺炎严重,常以高热及呼吸道症状而就诊。传染性强,死亡率较高。病理改变为严重的间质性肺炎,伴肺泡腔内大量渗出及透明膜形成等。
(三)支原体性肺炎
1.病因及发病机制
致病菌
支原体性肺炎(mycoplasmal pneumonia)是由肺炎支原体引起的急性间质性肺炎。病原体常存在于带菌者的鼻咽部,主要经飞沫传染。支原体肺炎多发生于青少年,秋、冬季节发病较多。通常为散发性,偶可流行。患者起病较急,可有发热、头痛、全身不适等一般症状及剧烈咳嗽,咳少量粘痰。
X线显示肺部有形态多样的浸润影,呈节段性分布。外周血白细胞计数轻度增高。痰、鼻分泌物及咽喉拭子培养出肺炎支原体可确诊。
2. 病理改变
肺炎支原体可侵犯整个呼吸道粘膜和肺。常累及单侧一叶肺组织,下叶多见。病变多呈节段性分布。
肉眼观,肺组织无明显实变,因充血而呈暗红色,气管及支气管内可有粘液性渗出物。
镜下,呈非特异性间质性肺炎改变。肺泡间隔充血水肿,明显增宽,其间有多量淋巴细胞和单核细胞浸润,肺泡腔内通常无渗出,仅有少量浆液、红细胞、巨噬细胞。小、细支气管壁及其周围组织也常有淋巴细胞、单核细胞浸润。重症病例上皮细胞变性、坏死、脱落,肺泡表面可有透明膜形成。