-
1 理论内容
-
2 微课视频
-
3 PPT
第五节 非特异性肠炎

一、克罗恩病
炎症性肠病(inflammatory bowel disease ,IBD) 又称非特异性肠炎或特发性(idiopathic)肠炎。病因不明,多呈慢性经过,反复发作,病变无特异性,主要有Corhn病和溃疡性结肠炎。
Crohn病(Crohn’s disease) 克罗恩病,又称局限性肠炎或节段性肠炎(regional enteritis)。是一种原因不明、主要累及回肠末端、可以侵犯全消化道并伴有免疫异常的全身性疾病。以青、壮年多见。临床有腹痛、腹泻、腹部肿块、肠穿孔、肠瘘形成和肠梗阻等相关症状,伴发热和营养障碍等肠外症状。病程迁延,反复发作,不易根治。
(一)病因及发病机制
推测为免疫异常、遗传和感染诸因素综合作用所致。患者血中可测到抗结肠抗体,病变部位常有免疫复合物和补体C3的沉积。部分患者可检测到T淋巴细胞和巨噬细胞的异常活化伴细胞因子如IL-1,2,6,8和r干扰素及TNFα的合成增多,故认为该病属自身免疫性疾病。单卵性双胎较双卵性双胎发病率显著增多、患者HLA-DR1和HLA-DQW5表达占优势均提示发病与遗传相关,但不排除相同环境、饮食和生活方式的发病的影响。副结核分支杆菌、病毒及衣原体的感染与该病的关系曾受到关注。
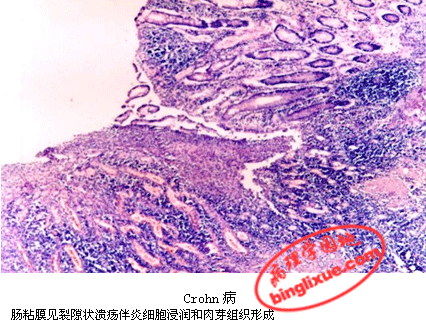
(二)病理变化
好发部位为回肠末端,其次为结肠,或同时累及。病变常呈跳跃式、节段性分布。与相对正常肠段相互间隔,界限清楚。病变处肠壁增厚、变硬,肠腔狭窄。粘膜面高度水肿如鹅卵石样,其中可见纵行或横行的溃疡呈沟渠状,常位于肠系膜侧。如溃疡穿透肠壁累及相邻肠管则发生粘连、脓肿及瘘管形成。
镜下可见:①裂隙状溃疡:初期浅小,后呈裂隙状,相邻肠壁各层可见大量淋巴细胞、浆细胞和单核细胞浸润;②粘膜高度水肿,尤以粘膜下层为著,并见多数扩张的淋巴管;③肉芽肿:可见于肠壁各层中,由上皮样细胞和多核巨细胞构成非干酪样坏死肉芽肿,但部分病例无此病变;④并发穿孔可见瘘管、化脓及炎性包块形成。
二、炎症性肠病
炎症性肠病(inflammatory bowel disease ,IBD) 又称非特异性肠炎或特发性(idiopathic)肠炎。病因不明,多呈慢性经过,反复发作,病变无特异性,主要有Corhn病和溃疡性结肠炎。
溃疡性结肠炎(ulcerative colitis) 简称溃结,是一种原因不明的结肠慢性炎症。发病年龄以20~30岁最多见,男多于女。病变主要累及结肠,以直肠最多。临床主要症状有腹痛、腹泻和脓血便等,轻重不一,反复发作。可伴发结节性红斑、游走性关节炎、硬化性胆管炎等肠外免疫性疾病。
(一)病因及发病机制
下列因素有关:①遗传易感性:患者有家族聚集趋向;单卵挛生共同发病率增高;HLA-DR2、某些细胞因子基因的表达占优;IgG1合成增多等。②自身免疫:可检测到抗结肠上皮细胞、内皮细胞和抗嗜中性粒细胞胞质的自身抗体;T淋巴细胞的持续异常活化等。而粘膜组织的损伤源于嗜中性粒细胞和巨噬细胞所产生的细胞因子、蛋白水解酶和活性氧代谢产物等的作用所致。
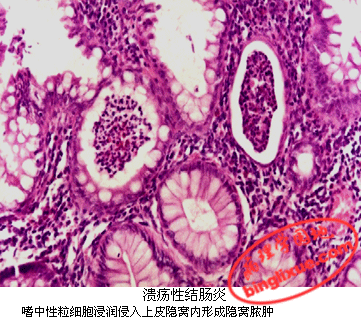
(二)病理变化
好发部位为直肠和乙状结肠,其余结肠亦可累及,偶见累及回肠末端。病变主要位于粘膜层,较少累及肌层。病灶呈均匀和连续分布。病变初期,粘膜水肿、充血伴点状出血,进而形成椭圆形表浅溃疡,融合后形成广泛而不规则的大片溃疡。残余粘膜组织增生呈息肉状,称假息肉。
镜下,隐窝上皮变性、坏死,嗜中性粒细胞侵及腺腔内形成隐窝脓肿(crypt abscess),固有膜中大量嗜中性粒细胞、淋巴细胞和浆细胞浸润。随病变进展,粘膜出现广泛糜烂和溃疡,溃疡周围血管增生、出血及血栓形成,管壁纤维素样坏死。残存腺体杯状细胞减少。病程较长则损伤和修复交替进行,粘膜多萎缩,肉芽组织增生、纤维化及瘢痕形成。溃疡周围上皮息肉状增生伴不同程度不典型增生。
溃疡如穿透肠壁可引起腹膜炎、肠周脓肿及肠瘘等并发症,但较Crohn病少见。假息肉可发生癌变,发病年龄越小,病程越长者,癌变危险性越大。







