-
1 理论知识
-
2 微课视频
-
3 PPT
-
4 思维导图
第一节 炎症的概述

一、炎症的概念
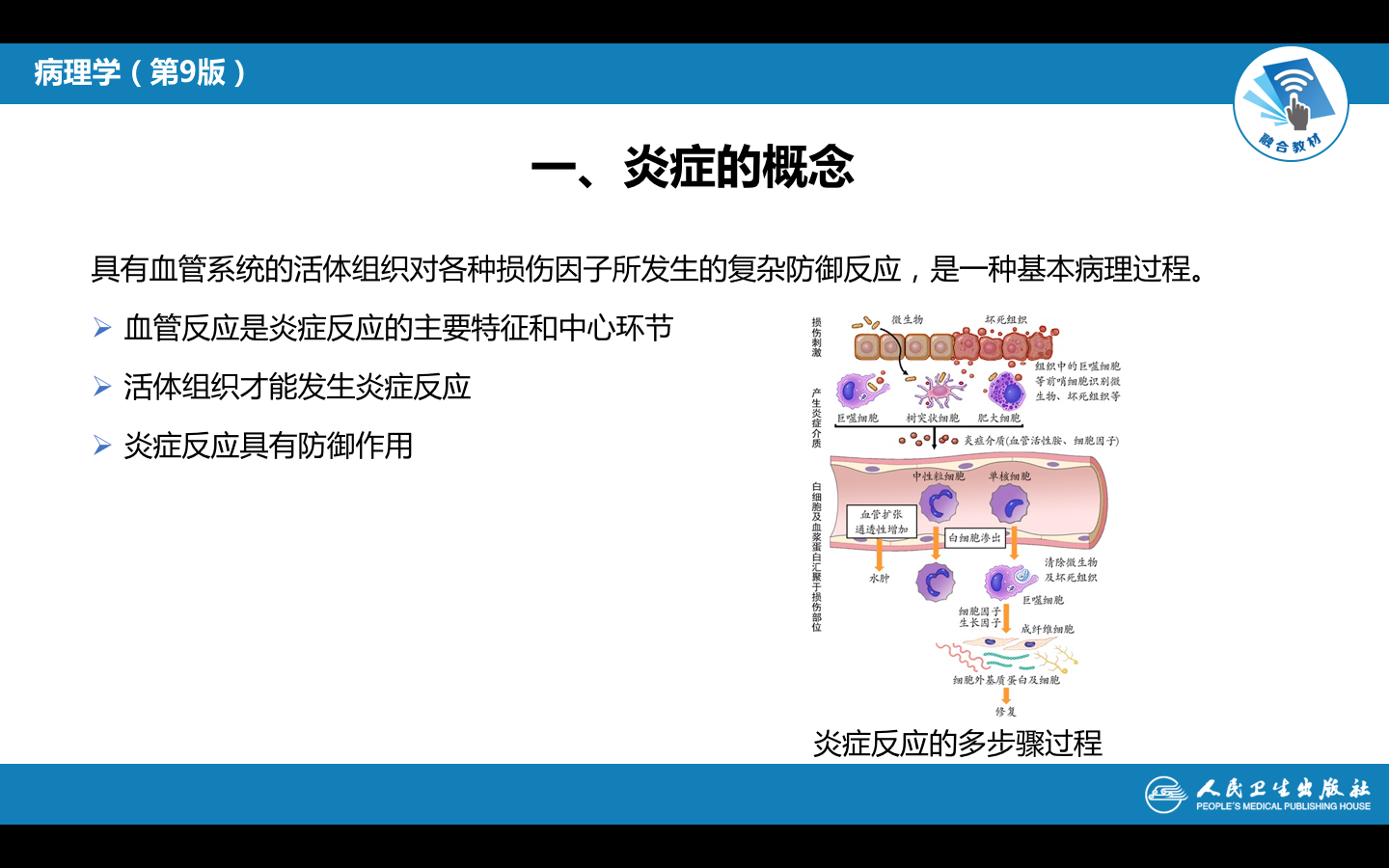
★炎症是指具有血管系统的活体组织对各种损伤因子的刺激所发生的一种以防御反应为主的基本病理过程。局部的血管反应是炎症过程的主要特征和防御反应的中心环节。
二、炎症的原因
任何能够引起组织损伤的因素都可成为炎症的原因,即致炎因子(inflammatory agent)。可归纳为以下几类:
1. 生物性因子 | 细菌、病毒、立克次体、支原体、真菌、螺旋体和寄生虫等为炎症最常见的原因。由生物病原体引起的炎症又称感染(infection)。 |
2. 物理性因子 | 高温、低温、放射性物质及紫外线等和机械损伤。 |
3. 化学性因子 | 外源性化学物质如强酸、强碱及松节油、芥子气等。内源性毒性物质如坏死组织的分解产物及在某些病理条件下堆积于体内的代谢产物如尿素等。 |
4. 坏死组织 | 缺血缺氧等原因引起的组织坏死是潜在的致炎因子 |
5. 免疫反应 | 免疫反应所造成的组织损伤最常见于各种类型的超敏反应:I型变态反应如过敏性鼻炎、荨麻疹,II型变态反应如抗基底膜性肾小球肾炎,III型变态反应如免疫复合物沉着所致的肾小球肾炎,IV型变态反应如结核、伤寒等;另外,还有许多自身免疫性疾病如淋巴细胞性甲状腺炎、溃疡性结肠炎等。 |
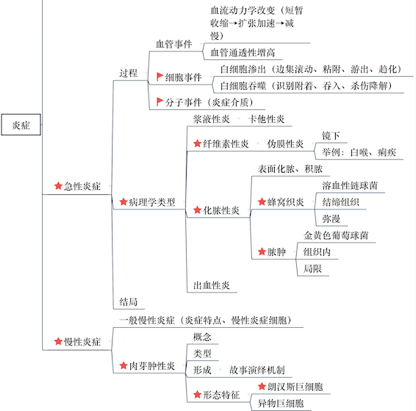
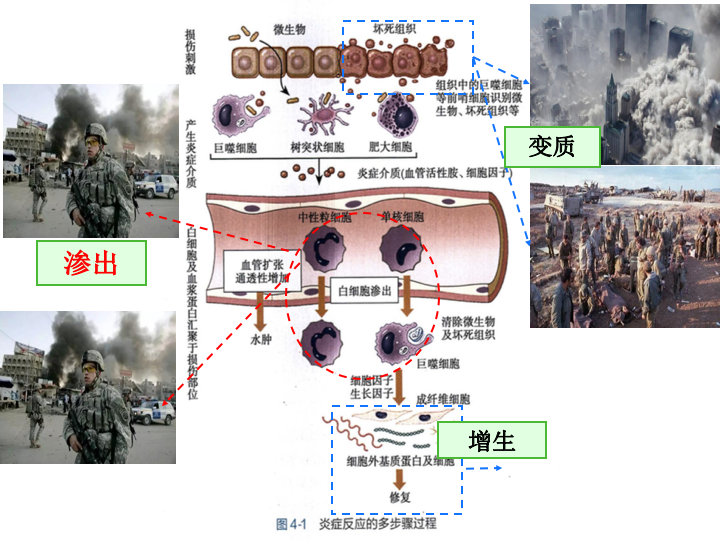
三、炎症的基本病理变化 ★
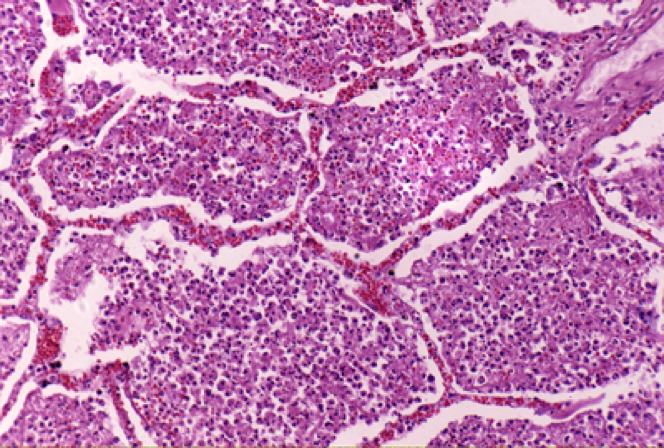
炎症的基本病理变化通常概括为局部组织的变质、渗出和增生。
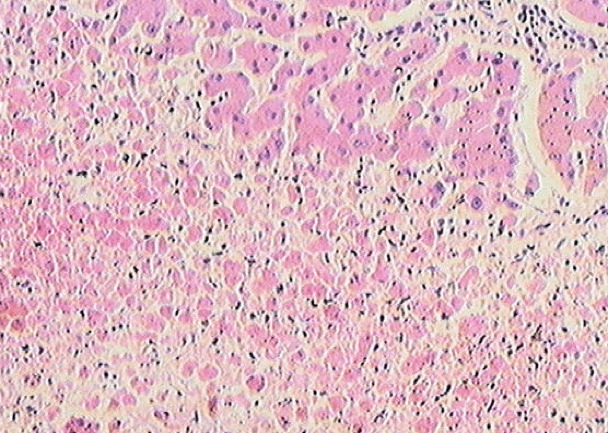
(一)变质—— 损伤
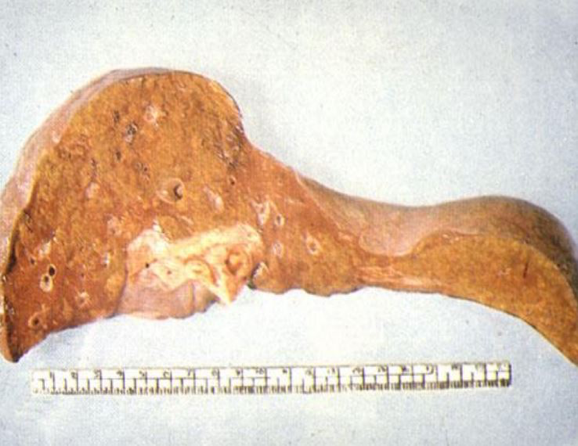
炎症局部组织所发生的变性和坏死称为变质(alteration)。变质既可发生在实质细胞,也可见于间质细胞。例如:病毒性肝炎:
 |  |
(二)渗出——抗损伤
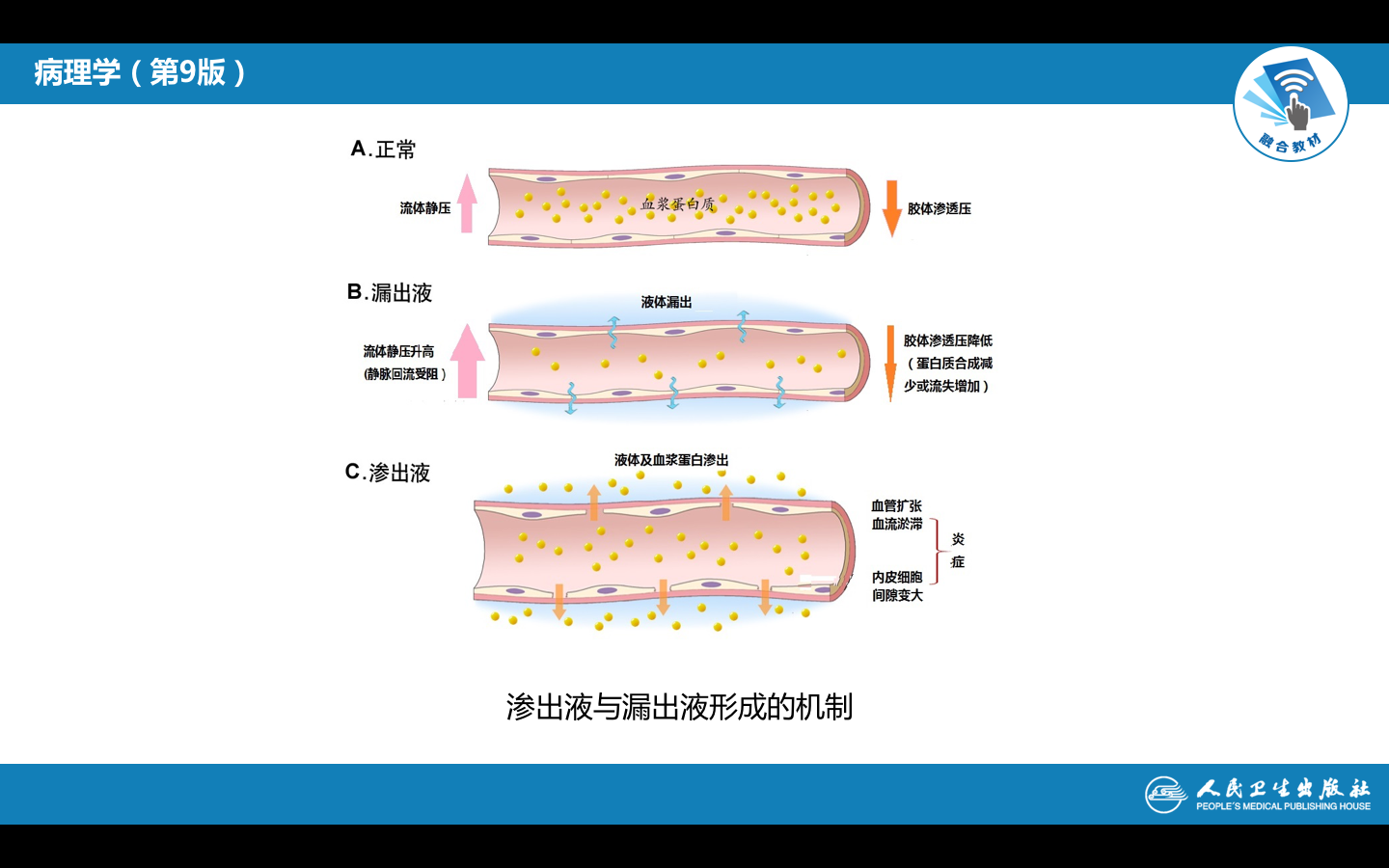
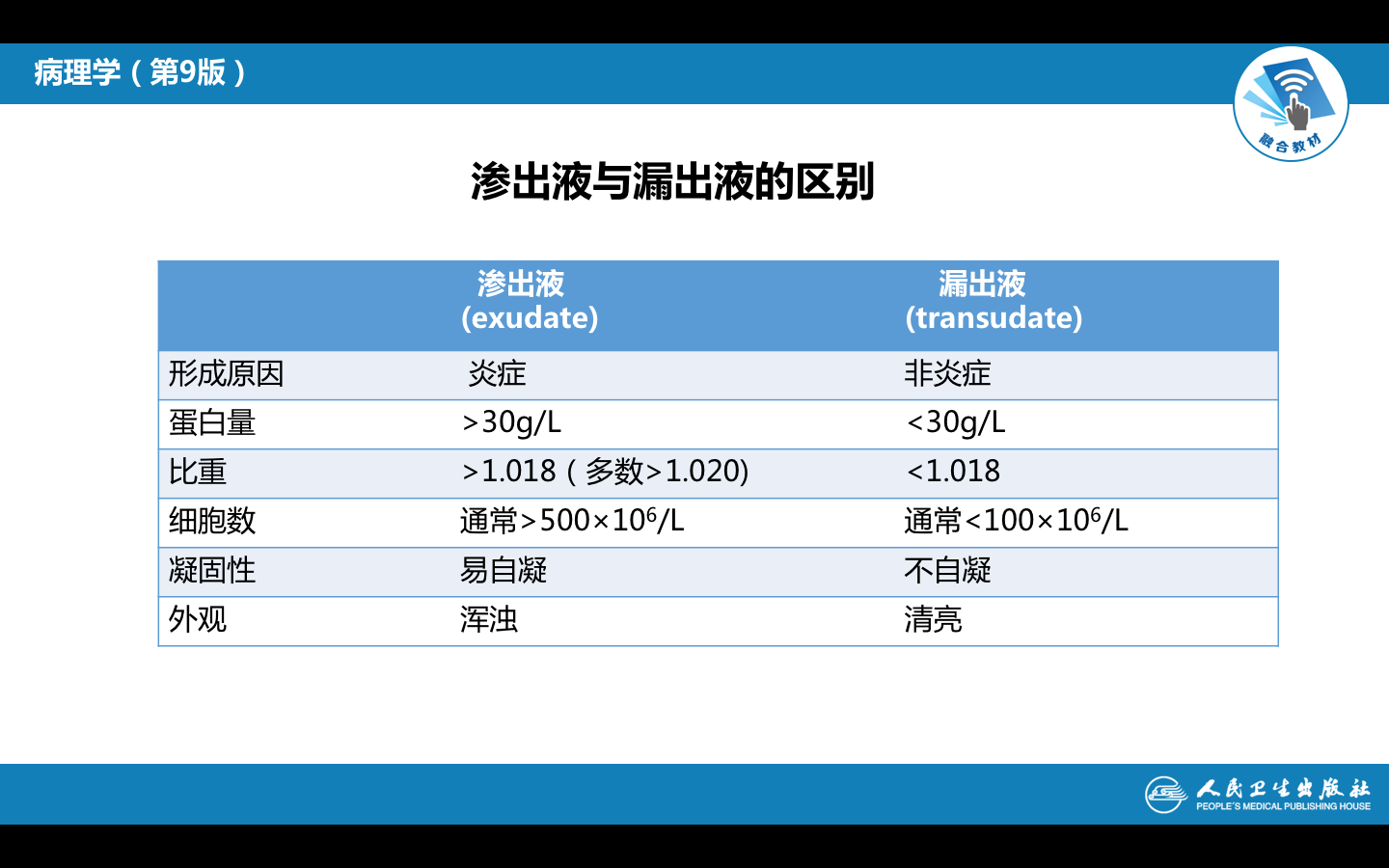
炎症局部组织血管内的液体和细胞成分通过血管壁进入组织间质、体腔、粘膜表面和体表的过程称为渗出(exudation)。所渗出的液体和细胞总称为渗出物或渗出液(exudate)。渗出性病变是炎症的重要标志,
★ 渗出的成分在局部具有重要的防御作用。
|
|
急性炎症反应的特征是血管变化和渗出性改变,有三个相互关联的过程:①血流动力学的改变(炎性充血)。②血管壁通透性增高(炎性渗出)。③白细胞游出和聚集(炎性浸润)。————详见“急性炎症—渗出”。
(三)增生——修复
在致炎因子、组织崩解产物或某些理化因子的刺激下,炎症局部的巨噬细胞、内皮细胞和纤维母细胞可发生增生(proliferation)。 在某些情况下,炎症病灶周围的上皮细胞或实质细胞也发生增生。实质细胞和间质细胞的增生与相应的生长因子的作用有关。 炎性增生具有限制炎症扩散和修复作用。 | 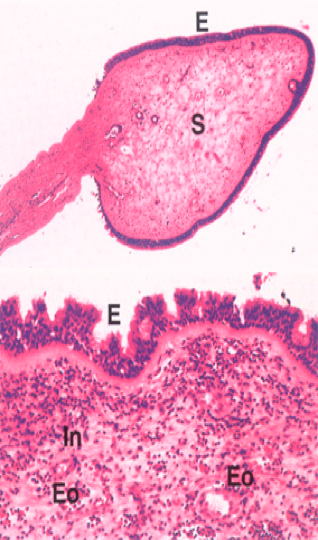 |
一般说来,急性炎症或炎症的早期,往往渗出性和变质性病变较显著,而慢性炎症或炎症的后期,则增生性病变较突出。

| 小结:炎症的定义及基本病理变化 |
 |
四、炎症的表现
(一)炎症的局部表现
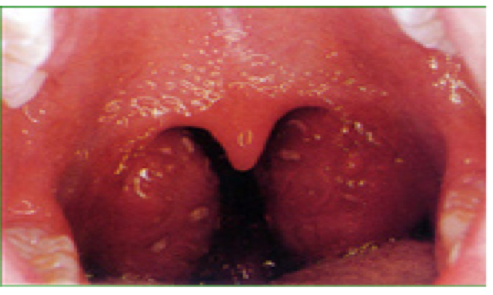
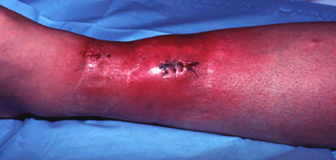
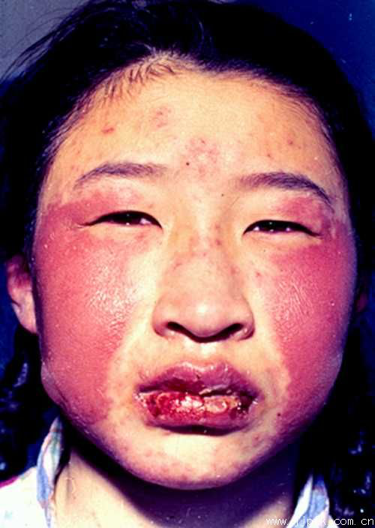
以体表炎症时最为显著,常表现为红、肿、痛和功能障碍,其机理是:
| 1.红 | 是由于炎症病灶内充血所致,炎症初期由于动脉性充血,局部氧合血红蛋白增多,故呈鲜红色。随着炎症的发展,血流缓慢、淤血和停滞,局部组织含还原血红蛋白增多,故呈暗红色。 |
| 2.肿 | 主要是由于渗出物,特别是炎性水肿所致。慢性炎症时,组织和细胞的增生也可引起局部肿胀。 |
| 3.热 | 热是由于动脉性充血及代谢增强所致,白细胞产生的白细胞介素Ⅰ(IL-1)、肿瘤坏死因子(TNF)及前列腺素E(PGE)等均可引起发热。 |
| 4.痛 | 引起炎症局部疼痛的因素与多种因素有关。局部炎症病灶内钾离子、氢离子的积聚,尤其是炎症介质诸如前列腺素、5-羟色胺、缓激肽等的刺激是引起疼痛的主要原因。炎症病灶内渗出物造成组织肿胀,张力增高,压迫神经末梢可引起疼痛,故疏松组织发炎时疼痛相对较轻,而牙髓和骨膜的炎症往往引起剧痛;此外,发炎的器官肿大,使富含感觉神经末梢的被膜张力增加,神经末梢受牵拉而引起疼痛。 |
| 5.功能障碍 | 如炎症灶内实质细胞变性、坏死、代谢功能异常,炎性渗出物造成的机械性阻塞、压迫等,都可能引起发炎器官的功能障碍。疼痛也可影响肢体的活动功能。 |
如图:
 | 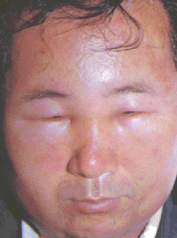 |
|
| 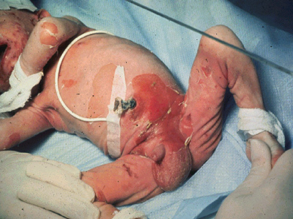 | |
(二)炎症的全身反应
炎症病变主要在局部,但局部病变与整体又互为影响。在比较严重的炎症性疾病,特别是病原微生物在体内蔓延扩散时,常出现明显的全身性反应。
1. 发热(fever)
病原微生物感染常常引起发热。病原微生物及其产物均可做为发热激活物,作用于产EP细胞,产生EP,后者再作用于体温调节中枢,使其调定点上移,从而引起发热。 一定程度的体温升高,能使机体代谢增强,促进抗体的形成,增强吞噬细胞的吞噬功能和肝脏的屏障解毒功能,从而提高机体的防御功能。但发热超过了一定程度或长期发热,可影响机体的代谢过程,引起多系统特别是中枢神经系统的功能紊乱。如果炎症病变十分严重,体温反而不升高,说明机体反应性差,抵抗力低下,是预后不良的征兆。
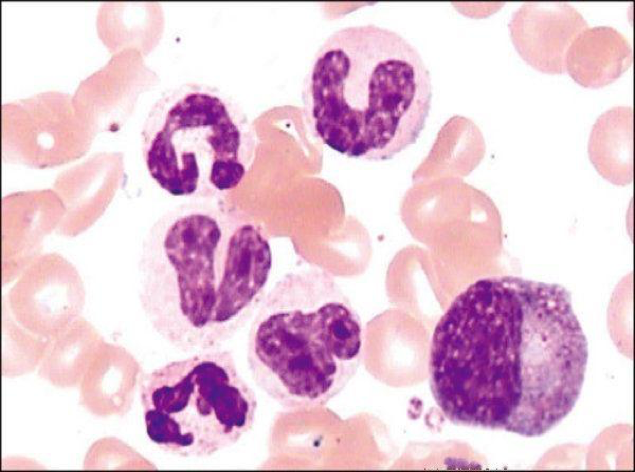
2. 白细胞增多
在急性炎症,尤其是细菌感染所致急性炎症时,末梢血白细胞计数可明显升高。在严重感染时,外周血液中常常出现幼稚的中性粒细胞比例增加的现象,即临床上所称的“核左移”。这反映了病人对感染的抵抗力较强和感染程度较重。在某些炎症性疾病过程中,例如伤寒、病毒性疾病(流感、病毒性肝炎和传染性非典型肺炎)、立克次体感染及某些自身免疫性疾病(如SLE)等,血中白细胞往往不增加,有时反而减少。支气管哮喘和寄生虫感染时,血中嗜酸性粒细胞计数增高。
白细胞 |
3. 单核吞噬细胞系统细胞增生
单核吞噬细胞系统细胞增生是机体防御反应的一种表现。在炎症尤其是病原微生物引起的炎症过程中,单核吞噬细胞系统的细胞常有不同程度的增生。常表现为局部淋巴结、肝、脾肿大。骨髓、肝、脾、淋巴结中的巨噬细胞增生,吞噬消化能力增强。淋巴组织中的B、T淋巴细胞也发生增生,同时释放淋巴因子和分泌抗体的功能增强。
4. 实质器官的病变
炎症较严重时,由于病原微生物及其毒素的作用,以及局部血液循环障碍、发热等因素的影响,心、肝、肾等器官的实质细胞可发生不同程度的变性、坏死和器官功能障碍。
五、炎症的结局
炎症过程中,既有损伤又有抗损伤。致炎因子引起的损伤与机体抗损伤反应决定着炎症的发生、发展和结局。(炎症本质: 损伤与抗损伤斗争,二者斗争结果既为炎症的结局)。如损伤过程占优势,则炎症加重,并向全身扩散;如抗损伤反应占优势,则炎症逐渐趋向痊愈。若损伤因子持续存在,或机体的抵抗力较弱,则炎症转变为慢性。炎症的结局,可有以下三种情况:
(一)痊愈 (本质:抗损伤>损伤→炎症痊愈)
多数情况下,由于机体抵抗力较强,或经过适当治疗,病原微生物被消灭,炎症区坏死组织和渗出物被溶解、吸收,通过周围健康细胞的再生达到修复,最后完全恢复组织原来的结构和功能,称为完全痊愈。如炎症灶内坏死范围较广,或渗出的纤维素较多,不容易完全溶解、吸收,则由肉芽组织修复,留下瘢痕,不能完全恢复原有的结构和功能,称为不完全痊愈。如果瘢痕组织形成过多或发生在某些重要器官,可引起明显功能障碍。
(二)迁延不愈或转为慢性 (抗损伤=损伤→炎症迁延不愈)
如果机体抵抗力低下或治疗不彻底,致炎因子在短期内不能清除,在机体内持续存在或反复作用,且不断损伤组织,造成炎症过程迁延不愈,使急性炎症转化为慢性炎症,病情可时轻时重。如慢性病毒性肝炎、慢性胆囊炎等。
(三)蔓延播散(损伤>抗损伤→炎症蔓延扩散)
在病人抵抗力低下,或病原微生物毒力强、数量多的情况下,病原微生物可不断繁殖并直接沿组织间隙向周围组织、器官蔓延,或向全身播散。
1.局部蔓延
炎症局部的病原微生物可经组织间隙或自然管道向周围组织和器官蔓延,或向全身扩散。如肺结核病,当机体抵抗力低下时,结核杆菌可沿组织间隙蔓延,使病灶扩大;亦可沿支气管播散,在肺的其它部位形成新的结核病灶。
2.淋巴道播散
病原微生物经组织间隙侵入淋巴管,引起淋巴管炎,进而随淋巴液进入局部淋巴结,引起局部淋巴结炎。如上肢感染引起腋窝淋巴结炎,下肢感染引起腹股沟淋巴结炎。淋巴道的这些变化有时可限制感染的扩散,但感染严重时,病原体可通过淋巴入血,引起血道播散。
3.血道播散(★)
炎症灶内的病原微生物侵入血循环或其毒素被吸收入血,可引起菌血症、毒血症、败血症和脓毒败血症等。
(1)菌血症 (bacteremia) | 炎症病灶的细菌经血管或淋巴管侵入血流,从血流中可查到细菌,但无全身中毒症状,称为菌血症。一些炎症性疾病的早期都有菌血症,如大叶性肺炎等。此时行血培养或瘀点涂片,可找到细菌。在菌血症阶段,肝、脾、淋巴结的吞噬细胞可组成一道防线,以清除病原体。 |
(2)毒血症 (toxemia) | 细菌的毒素或毒性产物被吸收入血,引起全身中毒症状,称为毒血症。临床上出现高热、寒战等中毒症状,常同时伴有心、肝、肾等实质细胞的变性或坏死,但血培养阴性,即找不到细菌。严重者可出现中毒性休克; |
(3)败血症 (septicemia) | 侵入血液中的细菌大量生长繁殖,并产生毒素,引起全身中毒症状和病理变化,称为败血症。患者除有严重毒血症临床表现外,还常出现皮肤、粘膜的多发性出血斑点、脾肿大及全身淋巴结肿大等。此时血培养,常可找到细菌; |
(4)脓毒败血症 (pyemia) | 由化脓菌引起的败血症进一步发展,细菌随血流到达全身,在肺、肾、肝、脑等处发生多发性脓肿,称为脓毒血症或脓毒败血症。这些脓肿通常较小,较均匀散布在器官中。镜下,脓肿的中央及尚存的毛细血管或小血管中常见到细菌菌落(栓子),说明脓肿是由栓塞于器官毛细血管的化脓菌所引起,故称之为栓塞性脓肿(embolic abscess)或转移性脓肿(metastatic abscess)。 |