第四节 风湿病

一、概述
风湿病(rheumatism)是一种与A组乙型溶血性链球菌感染有关的变态反应性疾病。病变累及全身结缔组织,呈急性或慢性结缔组织炎症,主要为胶原纤维的变性和坏死。最常累及心脏和关节,其次是皮下 、浆膜、血管和脑。急性期称为风湿热(rheumatism fever)。临床上,除有心脏和关节症状外,常伴有发热、皮疹、皮下结节、小舞蹈病等症状和体征;血液检查,抗链球菌溶血素O抗体滴度增高,血沉加快等。
风湿病可发生于任何年龄,但多发生于5~15岁儿童,发病高峰为6~9岁。男女发病率大致相等。本病常反复发作,急性期后,可遗留慢性心脏损害,形成风湿性心瓣膜病。
风湿病多发生在寒冷地区。我国东北、西北和华北地区发病率较高。
二、病因及发病机制
(一)致病因素
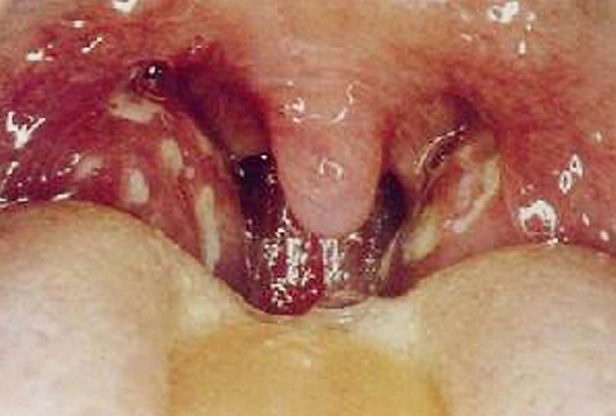
咽部A组乙型溶血性链球菌感染的咽炎、喉炎的儿童(图2-1),在秋、冬、春季患病率高,也是风湿病的高发季节。虽然风湿病的患者血液中发现高效价的抗链球菌抗原的抗体,但在局部(心、血管、关节等处)却无这种细菌感染,炎性病变也非化脓性,说明并不是细菌直接作用所致。
此外,从链球菌细胞壁分离出C抗原(糖蛋白)所产生的抗体与体内多处结缔组织可产生交叉反应;细菌的胞壁M抗原(蛋白质)产生的抗体可与心、血管平滑肌产生交叉反应。说明此病是一种与链球菌感染有关的变态反应性病损。链球菌的溶血素“O”可在咽部感染后10~15天诱导机体产生抗“O”抗体,与风湿病的发病时间相一致。因此,临床检测血中抗“O”抗体作为风湿病的血清学的诊断指标。
(图2-1)
(二)发病机制
链球菌感染(咽狭炎),细菌在局部释出菌体蛋白(M抗原),糖蛋白(C抗原)、溶血素“O”等大分子进入血液,刺激体液免疫细胞(B淋巴、浆细胞)产生抗M、抗C、抗O多种抗体。M抗体与心、血管平滑肌,C抗体与心、血管、皮下结缔组织产生交叉反应( Ⅲ型变态反应),抗原抗体复合物激活补体产生活性物质引发变态反应性病损。
三、基本病理变化
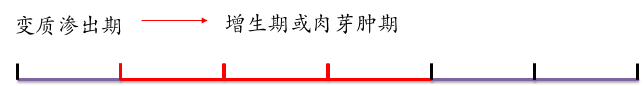
风湿病主要是结缔组织变态反应性炎症,一般经历以下阶段。
1.变质渗出期。

即浆液、纤维素性渗出性病变,结缔组织中的胶原纤维肿胀、断裂、崩解成无结构的颗粒状、片状或网状的红染物质,酷似纤维素,因此,称之为纤维素样坏死(纤维素样变性)。病灶中有少量淋巴细胞、浆细胞、中性粒细胞和单核细胞浸润。本期持续约1个月。
2.增生期(肉芽肿期)
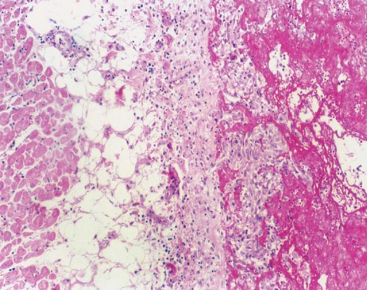
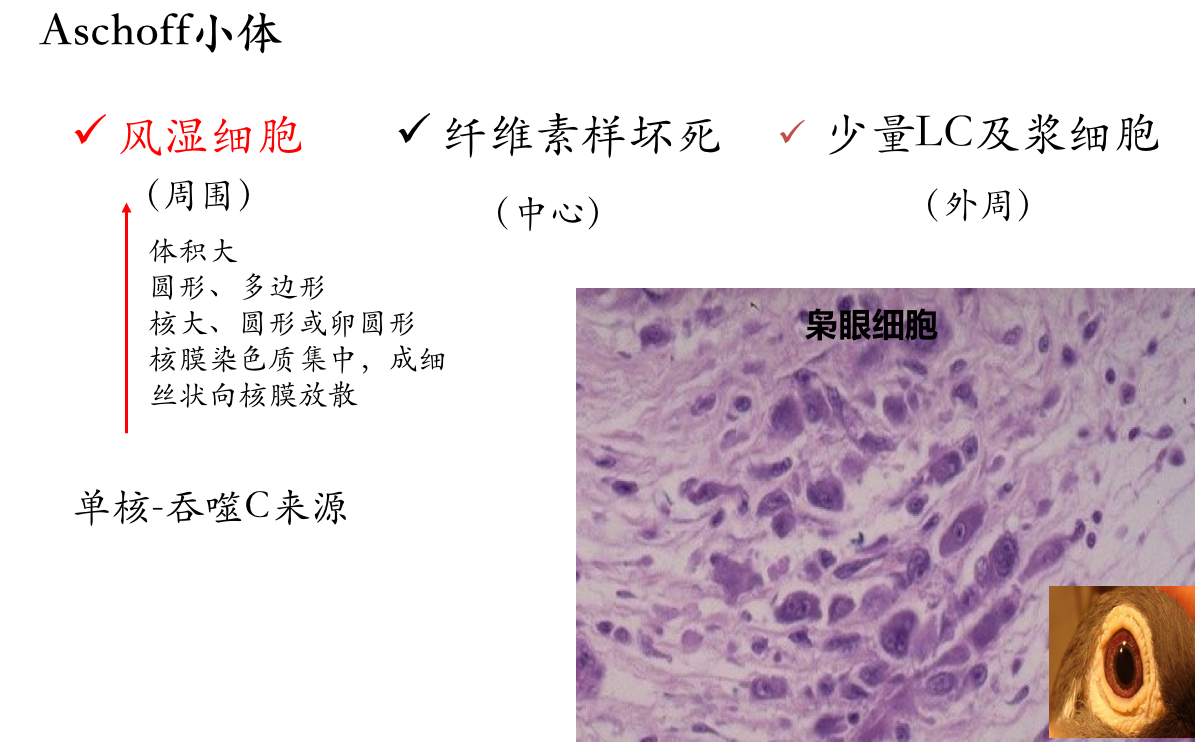
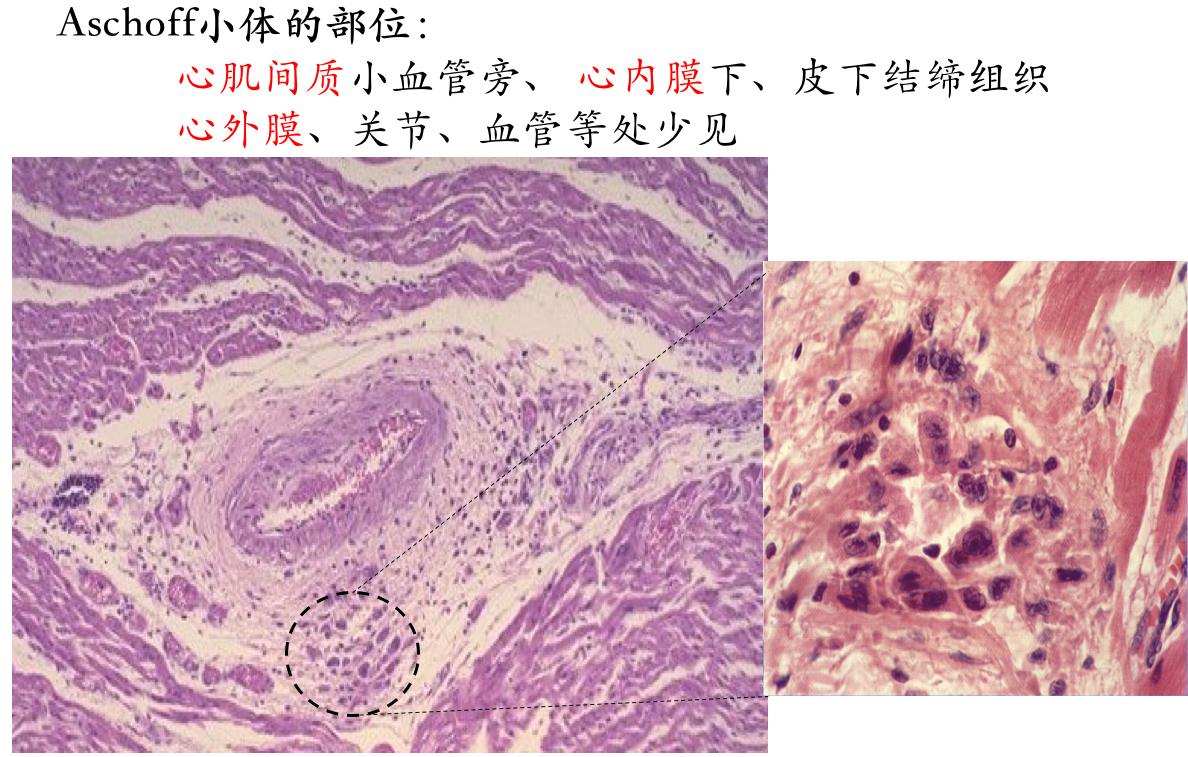
此期特点是在变质渗出的病变基础上形成具有特征性的病变,称之为风湿小体或阿少夫小体(Aschoff body),又称风湿小结或风湿性肉芽种(见下图)。
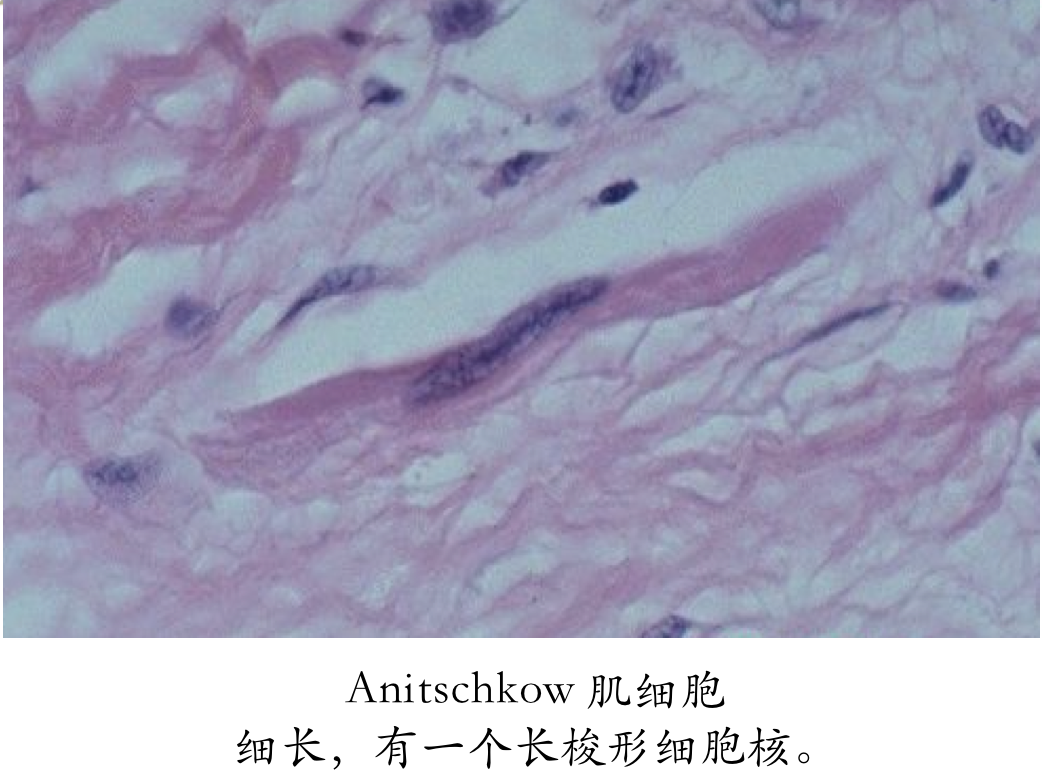
此种小体对诊断风湿病有意义。风湿小体的形成是在纤维素样坏死物质周边围绕数量不等的风湿细胞,它们是由增生的巨噬细胞吞噬纤维素样坏死物质转变而来,风湿细胞也称阿少夫细胞(Aschoff cell),有的文献称其为Anitschkow细胞。
风湿细胞体积较大,圆形、卵圆形,胞浆丰富,略嗜碱性,核大圆形或卵圆形,核膜清晰,核染色质集中于中央,横切面呈枭眼状,纵切面呈毛虫状。也可见多个核的Aschoff巨细胞。纤维素样坏死、成团的风湿细胞及伴有的淋巴细胞、浆细胞等共同组成的具有特征性的病变为风湿小体或阿少夫小体(Aschoff baody)。
(图3-1)
(图3-2)
(图3-3)
3. 纤维化期(硬化期)

风湿小体发生纤维化是本病的特点。纤维素样坏死物质逐渐被吸收,风湿细胞逐渐转变为纤维细胞,产生胶原纤维,使风湿小体纤维化形成梭形小疤痕。此期经过约2~3个月。
四、风湿病各器官的病变
(一) 风湿性心脏病
风湿性心脏病(rheumatic heart disease)可分为风湿性心内膜炎(rheumatic endocarditis)、风湿性心肌炎(rheumatic myocarditis)和风湿性心外膜炎(rheumatic pearicarditis),若病变累及心脏全层则称为风湿性全心炎(rheumatic pancarditis)。儿童风湿病患者中,65%~80%有心脏炎的临床表现。
1. 风湿性心内膜炎
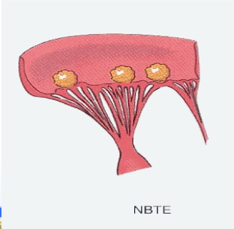
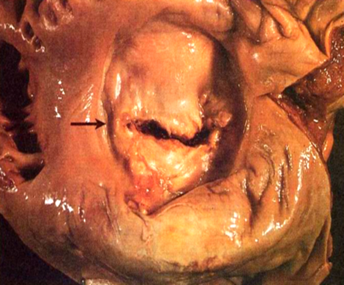
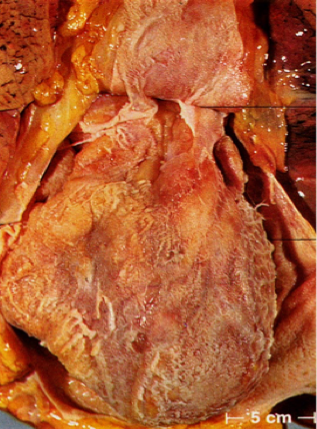
肉眼观,病变早期受累的瓣膜肿胀、增厚,失去光泽,继而病变瓣膜不断受到血流冲击和瓣膜不停的关闭和开放等摩擦作用,使瓣膜表面,尤以闭锁缘处内膜损伤,形成粗糙面,导致血小板在该处沉积、凝集,形成串珠状单行排列的,大小如粟粒(1~3mm),灰白色,半透明的,与瓣膜粘连牢固不易脱落的疣状赘生物(图4-1)。
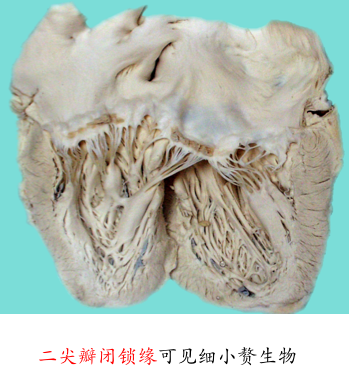
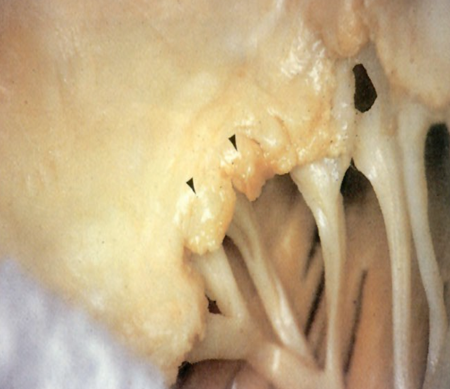
图4-1
镜下,瓣膜胶原纤维肿胀,黏液样变性及纤维素样坏死。疣状赘生物是由血小板和纤维素构成的白色血栓。其基底部有少许的炎细胞浸润,有时可见肿大的纤维母细胞和多少不等的风湿细胞,典型的风湿小体少见(图4-2)。
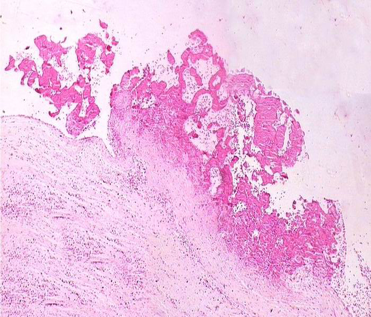
图4-2
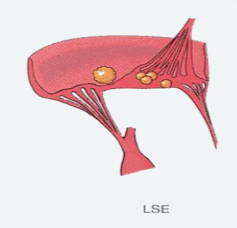
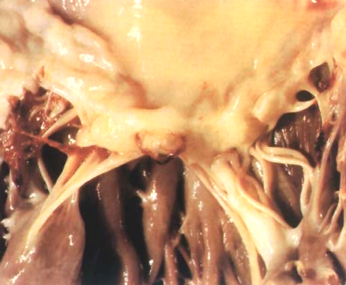
病变后期,心内膜下风湿病变发生纤维化,心瓣膜和腱索中的赘生物发生机化,形成灰白色瘢痕。导致瓣膜增厚、变硬、卷曲、缩短,瓣叶之间发生纤维性粘连,腱索增粗和缩短,最终导致瓣膜病(瓣膜狭窄和/或瓣膜关闭不全,图4-3),引起血流动力学改变甚至心力衰竭。左心房后壁可因机化增厚、粗糙和皱缩,称为McCallum斑(McCallum patch)。
图4-3
风湿性心内膜炎时,由于病变反复发作后使瓣膜变形引起瓣膜病,可出现心脏杂音和心房、心室肥大、扩张、全身淤血等心力衰竭表现。
2. 风湿性心肌炎
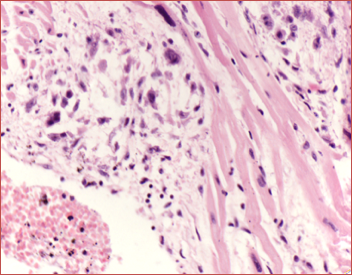
图4-4
3. 风湿性心外膜炎
图4-5
(二) 风湿性关节炎
风湿性关节炎(rheumatic arthritis)风湿病急性发作时约70%的病人可出现风湿性关节炎。多见于成年人,儿童少见。
病变常侵犯大关节,如膝、踝、肩、腕、肘等关节。也可累及小关节。各关节先后受累,反复发作,呈游走性。受累关节局部出现红、肿、热、痛和功能障碍。
镜下观察,主要为关节滑膜的浆液性炎症,滑膜及关节周围组织充血、水肿,胶原纤维黏液样变性和纤维素样坏死,有时可见少数不典型的风湿小体形成。风湿性关节炎预后良好,时间短,不留后遗症。
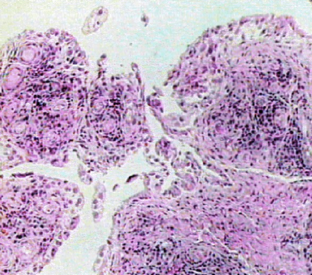
图4-6
(三) 风湿性动脉炎
风湿性动脉炎(rheumatic arteritis)风湿性动脉炎可发生于大小动脉,如冠状动脉、肾动脉、肠系膜动脉、脑动脉及肺动脉等,并以小动脉受累较多见。急性期血管壁结缔组织黏液样变性及纤维素样坏死和炎细胞浸润,可有阿少夫小体形成。后期,血管壁结缔组织增厚,管腔狭窄,甚至闭塞。风湿性冠状动脉炎时,临床上可出现与冠心病相似的心肌缺血症状。
(四) 皮肤的风湿性病变
皮肤的风湿性病变可表现为皮肤环形红斑和皮下结节。
1. 皮肤环形红斑 皮肤的风湿性病变中最多见的和具有诊断意义的病变是环形红斑。见于躯干及四肢,直径约3cm,边缘红晕,中心保持皮肤本色(图4-7)。镜下,为渗出性病变,真皮浅层血管扩张充血,血管周围组织水肿,淋巴细胞、单核细胞及少许中性粒细胞浸润。常在1~2天内消失。
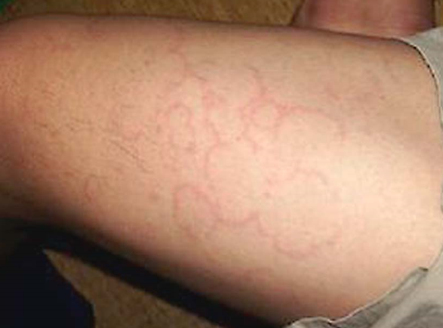
图4-7
2. 皮下结节 多发生于腕、肘、膝、踝等大关节处的伸侧面皮下结缔组织,结节直径0.5~2cm,圆形或椭圆形,质地较硬,境界清楚,可活动,压之不痛(图4-8)。镜下,为增生性病变,结节中央为纤维素样坏死,周围有增生的纤维母细胞和风湿细胞围绕呈栅拦状排列,伴有淋巴细胞浸润。皮下结节的出现常与风湿性心脏病的发生有关。风湿活动停止后,结节纤维化,形成小瘢痕。
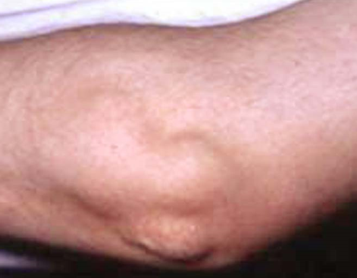
图4-8
(五) 脑的风湿性病变
病变主要累及大脑皮质、基底节、丘脑及小脑皮质。多见于5~12岁儿童,女孩多见。表现为非特异性轻度脑膜炎或风湿性动脉炎,病变局部充血,血管周围淋巴细胞浸润,神经细胞变性及胶质细胞增生等改变。当病变侵犯锥体外系统时,患儿出现面肌及肢体不自主运动,临床上称为小舞蹈病。
【病史摘要】
患者,女,25岁,以“心悸、气急、不能平卧1年,症状加重1周”为主诉入院。患者幼年时扁桃体常发炎发热,10年前出现两膝及右肘关节疼痛、肿胀,反复发作,伴发热。1年前出现活动后心慌、气喘,不能平卧。1周前出现咳嗽,咳粉红色泡沫痰,呼吸困难,被迫采取端坐位,故来院治疗。
体检:体温38.5℃,脉搏150次/分,呼吸35次/分,血压110/55mmHg,唇、指甲青紫,颈静脉怒张,心浊音界向左侧明显扩大,心尖部闻及明显的收缩期吹风样杂音和比较响亮的舒张期隆隆样杂音,两肺底部大量湿啰音。腹部平软,肝右肋下75px,剑突下100px,肝颈静脉回流征(十),无移动性浊音,双下肢凹陷性水肿。
实验室检查:白细胞5.0×109/L,中性粒细胞0.81,淋巴细胞0.17,红细胞沉降率45mm/h(正常值0~20mm/h),抗“O”800U(正常值<400U)。
X线检查:心影呈球形扩大。
治疗经过:入院后用青霉素、利尿剂及糖皮质激素治疗,临床症状得不到有效的控制,最后心电图显示心室颤动,经输氧、除颤及心腔内注射肾上腺素等,抢救无效死亡。
【尸检摘要】
心:约为死者拳头两倍大小,重380g(正常250g),外观近似球形,心尖钝圆,各心腔均扩张。二尖瓣闭锁缘可见几个栗粒大灰白色半透明赘生物,与瓣膜粘连较牢。二尖瓣瓣膜增厚、卷曲、短缩,瓣叶之间粘连,形成鱼口样外观。镜下,赘生物主要由血小板和纤维蛋白构成。左心室心肌间可见纤维蛋白样坏死,并见多数圆形或椭圆形细胞聚集,胞质略嗜碱性,核膜清晰,染色质集中于核的中心,尚有少量淋巴细胞及单核细胞浸润。
肝:体积增大,边缘钝圆,包膜紧张,切面见红黄相间的花纹,镜下见肝小叶中央静脉及附近肝血窦扩张,充满红细胞,肝细胞索变窄,肝小叶周边部分肝细胞脂肪变性。
肺:体积增大,色暗红,轻轻挤压各肺叶切面,可见泡沫样液体流出。镜下见肺泡壁血管扩张淤血,肺泡腔内见较多淡粉染的水肿液及红细胞。
体腔:左侧胸腔有600mL淡黄色、半透明液体,腹腔内有性质相同液体400mL,心包腔内有类似液体25mL。
双下肢肿胀,压之有凹陷。
【讨论题】
1.根据病史及尸检资料,做出病理诊断并说明诊断依据。
2.分析本病例的发生、发展过程及患者死亡原因。
3.从病理学的角度解释相关临床症状和体征是如何产生的。